既然憂鬱症有一套有效的治療方式,人們可能會想知道,為何與憂鬱症有關的失能人數會持續上升。
——安大略成癮與精神衛生中心,卡蘿琳·狄瓦 (Carolyn Dewa,2003)(^1)
波士頓的M力是精神疾病患者的同儕倡議團體,我在2008年4月參加了他們的某一場集會,當時一位年輕而安靜的女性靠近我身邊並低聲說道,「我會願意和你談談。」她披著及肩的紅髮,看來相當害羞,似乎很容易被嚇著的樣子。但幾天後,梅麗莎·珊思(Melissa Sances)告訴我她的故事,她的害羞轉變成一種自省的誠實,這種強烈的自省,一度讓她在敘述自己成長於鱈魚角山德威治鎮的掙扎時,突然停了下來,並說道:「我以前雖然不開心,但我並沒有察覺到自己是憂鬱。」對她來說,我懂得這兩種情緒之間的差異是重要的。
梅麗莎兒時不愉快的因素很常見。在學校裡,她拙於和別人互動,而且覺得自己與其他孩子「不一樣」;她的父母在她8歲時離婚,之後她便和自己的兄弟們,以及正在與憂鬱症搏鬥的母親同住在一起。中學時期的梅麗莎終於開始敞開心房,交了朋友,也感到自己「比較正常」;而唯有如此,她才能面對青春期的痛苦。「我14歲時體重過重,還長了青春痘。我覺得自己像是個被社會驅逐的人;而且那些高中的孩子非常殘忍,我被他們稱作怪物和醜女。那時我會低頭坐在桌邊,用頭髮遮住臉,試圖躲開這個世界。每天醒來我都覺得想死。」
如今,梅麗莎看起來是個相當具有吸引力的女人,所以聽著她過去那段醜小鴨時期的遭遇著實讓人有點驚訝。但由於學校同學的奚落,她兒時的不愉快變成了深深的憂鬱。她16歲時曾吞下好幾把苯海拉明(Benadryl)和煩寧藥片試圖自殺。她醒來時已經在醫院,醫師診斷她患有精神疾病,並且開給她抗憂鬱劑的處方。「那位精神科醫師告訴我,藥物會調整血清素的濃度,而我可能後半輩子都得吃它。我聽到的時候哭了出來。」
有段時間,樂復得(Zoloft)的效果不錯。梅麗莎回憶道,「我就像個全新的人。」「我變得可以對人們敞開心胸,我也交了好多朋友。我還是壘球隊的投手。」高中三年級那年,她開始計畫申請進入波士頓的愛默生學院,並認為自己將會研習創意寫作。但樂復得的魔法卻在那時開始緩慢地消退。梅麗莎得靠更高的劑量才能把憂鬱逼退;最後,她的精神科醫師把藥換成非常高劑量的克憂果(Paxil),那讓她覺得自己像殭屍一般。「我整個人是失神的。壘球比賽時,一記滾地球朝我而來,而我只是把球拿著。我不知道要怎麽處理它。我告訴我的隊友,我很抱歉。」
從此之後,梅麗莎一直在跟憂鬱搏鬥。憂鬱跟著她上大學,一開始是愛默生學院,然後是麻州大學達特茅斯分校;在她埋首於
為麻州大學達特茅斯分校的報紙寫稿時,憂鬱確實消散了幾分,但從未完全消失 她嘗試過好幾種藥,但沒有一種能讓她永遠擺脫憂鬱。畢業後,她找到一份雜誌編輯助理的工作,但憂鬱依然纏著她。2007年底,政府認定她因病符合領取失能給付的資格。
「人家總是告訴我,要接受這種疾病是慢性的,」在訪談快結束時她說,「我可能正處於『復原中』,但不可能是『已復原』。可是我不想永遠當個失能的人,我開始懷疑憂鬱真的是化學因素造成的嗎?我絕望的源頭究竟是什麽?我要怎麽做才能真正地幫助自己?我想讚揚其他部分的自己,而不是總掛念著生病的那個部分。我覺得憂鬱就像一叢我自己一直在灌溉的雜草,而現在我想拔掉它,我開始尋求其他人的建議。我真的不知道這些年來藥物到底替我做了什麽,我只知道我對這一切的結果感到失望。」
以上就是梅麗莎·珊思的故事。如今看來這是個相當常見的故事。有個苦惱的青少年被醫師診斷有憂鬱症,並給予抗憂鬱劑,而數年後的他或她仍持續地與病症搏鬥著。但如果回到1950年代,我們會發現憂鬱症狀很少會出現在像梅麗莎這樣的人身上,也很少轉變為她所經驗到的這種精神上的慢性折磨。她的這種疾病進程,絕大部分是我們時代所獨有的。
憂鬱症從前的模樣(p.199)
當然,從古至今每個人幾乎都體會過抑鬱(melancholy)。希臘詩人米南德(Menander)在西元前4世紀時寫道,「我身為人,那便是足堪憂傷的理由」,這種傷感,從此得到許多作家與哲人們的共鳴。(^2)17世紀,英國醫師羅伯特·波頓(Robert Burton)在其大部頭的著作《抑鬱之剖析》(Anatomy of Melanchol)中甚至提出忠告,每個人都會「感受到抑鬱的痛楚·····人世間最荒唐可笑的事情,莫過於凡人想在此生中尋找永恆的快樂」。波頓說道,而這種陰鬱的狀態唯有成為「習慣」,才會變成一種「疾病」。(^3)
這亦與兩千多年前希波克拉底所作的區分相同。希波克拉底將持續的抑鬱劃定為一種疾病,並將其歸因於是過量的黑膽汁(希臘文為melaina chole)所導致;其症狀包括「哀傷、焦慮、道德頹喪、(以及)自殺傾向」,並伴隨著「長時間的恐懼」。為了抑制過多的黑膽汁,使四種體液回復平衡,希波克拉底建議對患者施予曼陀羅草與菟葵,改變飲食,並使用致瀉與致吐的草藥。(^4)
中世紀時,人們以為深度抑鬱的人是被惡魔附身了,因此會找神父與驅魔師來驅魔。隨著15世紀文藝復興,世人重新發現希臘人的教誨,醫師再次為持續的抑鬱提供醫學上的解釋。1628年,威廉·哈維(William Harvey)發現人體血液循環,之後便有許多歐洲醫師推論,抑鬱這種疾病是起因於腦部缺乏血流。
現代精神醫學對憂鬱症(depression)的概念,起源自埃米爾·克雷普林。克雷普林在其1899年的著作《精神醫學教科書》中,將精神病障礙症分成兩大類-早發性癡呆與躁鬱性精神病(manic-depressive psychosis);而後者又分為三種亞型:僅有鬱期、僅有躁期,以及兩者兼有。早發性癡呆患者的病況會隨著時間每況愈下,但躁鬱的這群患者卻有著相當不錯的長期治療結果。 所有的病狀通常會完全消失;若有例外,也只是有幾分輕微而特殊的精神衰弱狀況。」克雷普林在一篇1921年發表的文章中如此解釋。(^5)
克雷普林所謂僅有鬱期的患者,在今日會被診斷為單相性憂鬱症(unipolar depression),而在1960年代到1970年代早期,學界的醫學中心與美國國家精神衛生研究院的著名精神科醫師對此障礙症的描述為:相當罕見,且具有良好的長期病程。主導美國國家精神衛生研究院流行病學研究的夏洛特·西佛曼(Charlotte Silverman),在其1968年的著作《憂鬱症之流行病學》(The Epidemiology of Depression)中提到,1930、40年代的社區調查發現,在1,000位成年人中,每年僅有不到一位會遭遇臨床上的鬱期。此外,這些憂鬱的患者大多無須住院治療。1955年,全美的州立及郡立精神病院中,僅有7,250位是因憂鬱症而「首度住院治療」的患者。當時全美精神病院的憂鬱症患者總人數大約是38,200人,而每4,345人之中僅有一位,會因憂鬱症而導致失能。(^6)
西佛曼和其他作者都會提到,憂鬱症主要是「中老年人的疾病」。1956年,因憂鬱症而首度住進公、私立醫院的患者,有90%年齡超過35歲。(^7)巴爾的摩精神科醫師小法蘭克·艾德在其1962年的著作《認識憂鬱症患者》(Recognizing pressed Patient)中解釋,鬱期「出現的年紀大多在30歲之後,40到60歲為發生高峰,之後即大幅下降」。(^8)
克雷普林研究的躁鬱患者病情嚴重,心靈也受到精神病的打擊,但整體而言他們的長期治療結果相當不錯。在450位「僅有鬱期」的患者中,60%的患者僅經歷過一次鬱期,只有13%的患者經歷過三次以上的鬱期。(^9)20世紀上半的其他研究者也得出類似的結果。 1931年,紐約州精神衛生部的何瑞修·波洛克(Horatio Pollock)在一份長期研究中發現,從1909到1920年,2,700位住院治療的憂鬱症患者中,首次病發住院的患者,有超過半數僅發作過這麽一次,只有17%的患者有過三次以上的鬱期。(^10)湯瑪斯·雷尼(ThomasRennie)研究1913到1916年入住於約翰霍普金斯醫院的142名憂鬱症患者,判定有39%的病患有五年以上的「持久康復」。(^11)瑞典醫師貢納爾·倫德奎斯特(Gunnar Lundquist)追蹤216名因憂鬱而接受治療的患者達十八年,而其中有49%的患者未曾經歷二度發作,21%的患者僅再發作一次。整體來看,216位患者中有76%的人回復到「社會性的健康」,並可持續他們平時的工作。倫德奎斯特寫道,有一位患者自鬱期恢復後,他「有與疾病發作前相同的工作能力以及人生展望」。(^12)
這些良好的結果一直延續到抗憂鬱劑問世的頭幾年。1972年,聖路易華盛頓大學醫學院的塞謬爾·古茲(Samuel Guze)與伊萊·羅賓斯(Eli Robins)回顧科學文獻,確定經過持續十年的追蹤研究,因憂鬱住院治療的患者有50%並未復發。古茲與羅賓斯的結論是,只有一小部分,大約十分之一,單相性憂鬱症的患者會變成慢性病患。(^13)
以上便是1960到1970年代,讓美國國家精神衛生研究院官方對憂鬱症的長期病程抱持樂觀說法的科學證據。強納森·科爾於1964年寫道,「憂鬱症,整體而言是精神疾病中有著最佳預後的疾病之一,無論治療與否,最終皆有康復的機會。多數的憂鬱症都能自已痊癒。」(^14)同年,納森·克萊恩也提出這樣的看法,「治療憂鬱症時,我們的身邊總有個盟友,事實是:大多數的憂鬱症都會自行消失。而這意指,很多時候無論做了什麽處置,患者的病況最終都會有所改善。(^15)華盛頓大學的精神科醫師喬治·溫納克(GeorgeWinokur)在1969年建議社會大眾,「可向患者與其家屬保證,在躁期或鬱期首度發作後,後續再發的疾病週期並不會轉變為更慢性的病程。(^16)
確實,如同美國國家精神衛生研究院憂鬱症部門的主任狄恩·斯凱勒(Dean Schuyler)在一本1974年的書中所言,疾病自行恢復的比例如此之高,幾個月便超過50%,使得人們難以「評斷藥物、電擊療法,或心理治療在憂鬱症患者身上的療效」。憂鬱症的自發性緩解通常需要幾個月,藥物或電擊療法也許能縮短復原的時間,但任何療法都難以改善此病自然的長期病程。斯凱勒解釋道,多數的鬱期「會走完其病程,並在沒有特別介入的情形下,以近乎完全的復原告終」。(^17)
短期的藍色憂鬱(p.203)
抗憂鬱劑短期療效試驗的歷史相當引人入勝,因為這段歷史揭露了整個社會及醫療專業體系,是如何對於一顆藥丸的神奇功效深信不疑,儘管臨床試驗得到的大多是令人沮喪的結果。1950年代發展出的兩種抗憂鬱劑,異菸鹼異丙醯肼以及丙咪嗪,後來演變成為兩大類型的抗憂鬱劑,也就是單胺氧化酶抑制劑(monoamine oxidase inhibitors,MAOIs)和三環類抗憂鬱劑,而1950年代晚期到1960年代早期的研究指出,這兩類藥物都非常有效。不過,這些研究的品質頗令人懷疑。1965年,英國醫學委員會(British MedicalCouncil)對此兩類藥物進行更嚴格的試驗。結果顯示三環類抗憂鬱劑(丙咪嗪)的確稍優於安慰劑,但單胺氧化酶抑制劑(苯乙肼,phenelzine)則否;以苯乙肼治療是「極度不成功的」。(^18)
四年後,美國國家精神衛生研究院對所有抗憂鬱劑的研究進行文獻回顧,並發現「控制越嚴格的研究,該藥物得出的病況改善比例就越低」。在控制良好的研究中,以藥物治療的患者其改善比例是61%,以安慰劑治療的患者則是46%,藥物有效的比例僅多出15%。該研究表明,「抗憂鬱劑與安慰劑之間的療效差異並未令人印象深刻。」(^19)之後,美國國家精神衛生研究院本身也針對丙咪嗪進行試驗,發現只有在治療有精神病的憂鬱症患者時,三環類抗憂鬱劑會有比安慰劑明顯的益處。同時,只有40%的患者完成七週的試驗,而許多人退出是因為他們的病況「惡化了」。對許多憂鬱症患者而言,美國國家精神衛生研究院在1970年提供的結論是,「藥物對其疾病的臨床病程影響不大」。(^20)
丙咪嗪與其他種類的抗憂鬱劑療效非常有限,這促使某些研究者開始思考,是否安慰劑效應才是讓人們感到比較好過的機制。許多人推測,藥物所作的其實只是放大安慰劑效應,藥物在身體上產生的副作用,讓患者確信自己得到了治療憂鬱症的「神奇藥丸」。為測試這個假說,研究者至少進行了7項試驗,比較三環類抗憂鬱劑與「活性」安慰劑之療效,而非與惰性安慰劑進行比較。(活性安慰劑意指此種安慰劑會產生某些令人不快的副作用,例如口乾舌燥等。)7項試驗中,有6項結果顯示並無差異。(^21)
這就是1970年代關於三環類抗憂鬱劑療效的紀錄:比非活性安慰劑稍好,但並未優於活性安慰劑。1980年代,美國國家精神衛生研究院再度探討關於丙咪嗪的療效問題,這次是將丙咪嗪與兩種形式的心理治療以及安慰劑加以比較,而結果仍然相同。試驗進行了十六週,結果發現「對憂鬱較不嚴重且功能受損較輕微的患者而言,各種療法之間並無顯著差異,包括安慰劑加上臨床處置亦然」。只有嚴重憂鬱的患者,使用丙咪嗪會過得比用安慰劑來得好。(^22)
社會上對於抗憂鬱劑療效的信仰,隨著1988年百憂解的出現再度重生。禮來大藥廠看似發展出一種對抗憂鬱的完美藥丸;選擇性血清素回收抑制劑據稱能使人感到「比好更好」。不幸的是,一旦研究者開始探究藥商們—–包括百憂解以及隨後上市的其他選擇性血清素回收抑制劑的製造商—–繳交給美國食品及藥物管理局的臨床試驗資料,這個「神奇藥物」的故事就瓦解了。
選擇性血清素回收抑制劑形象遭遇的首次重擊,來自華盛頓西北臨床醫學研究中心的阿里夫·卡恩(Arif Khan)。他回顧了七種交給美國食品及藥物管理局的選擇性血清素回收抑制劑研究資料,並歸納出以下結論:以三環類抗憂鬱劑治療的患者中,症狀減輕的有42%,以選擇性血清素回收抑制劑治療的組別則有41%,被投以安慰劑的組別則是31%。(^23)結果顯示新藥並未比舊藥更具有療效。第二個重擊則是來自奥瑞岡健康與科學大學的艾瑞克·透納(Erick Turner),他回顧1987到2004年間美國食品及藥物管理局核准的十二種抗憂鬱劑資料,判定74個試驗中,有36個並未顯示抗憂鬱劑有統計上的益處。結果為負面或「令人質疑的」試驗數量,與結果為正面的差不多。(^24)最後,英國赫爾大學的心理學家厄文.克爾希(Irving Kirsch)2008年發現,在百憂解、速悅(Effexor)、神閒寧(Serzone)和克憂果的試驗中,用藥患者的漢氏憂鬱量表(Hamilton Rating Scale of Depression)症狀評分下降了9.6分,安慰劑組則是7.8分,差別只有1.8分,而按照英國國家健康與照顧卓越研究院先前的認定,在漢氏憂鬱量表上,藥物與安慰劑要有3分以上的差異,才能顯示其具有「臨床上顯著的益處」。唯有在一小群患者,也就是那些憂鬱最嚴重的患者身上,藥物才顯得真正有用。克爾希與其共同研究者的結論是,「考量這些資料,除非其他治療都無法發揮效果,否則支持開立抗憂鬱劑的證據很少(最嚴重的憂鬱症患者除外)。」(^25)
上述這些研究結果促使精神科醫師們開始在期刊上進行自我反省。《英國精神醫學期刊》2009年的一篇社論坦承,隨機分派臨床試驗的結果,使用這些藥物「有效的證據有限」;(^26)一群隸屬於世界衛生組織的歐洲精神科醫師回顧克憂果的臨床資料,結論是「在患有中度至重度憂鬱症的成年人之間」流行的選擇性血清素回收抑制劑,「在整體的治療效果和接受度而言並未優於安慰劑」。(^27)任教於麻州塔夫茨大學(Tufts University)醫學院的希臘精神科醫師約翰·約安尼狄斯(John Ioannidis)寫道,對藥物療效的信仰是「活生生的神話」。對選擇性血清素回收抑制劑臨床資料的回顧,將精神醫學帶往一個令人沮喪的結局;而如同約安尼狄斯的自嘲,面對這令人沮喪的消息,他和他的同僚們現在甚至無法向百憂解或其他選擇性血清素回收抑制劑尋求解方,因為,唉,「它們大概起不了作用」。(^28)
在這段研究的歷史之外,還有另一則有趣的故事。1980年代末期,許多憂鬱的德國人轉而向貫葉連翹(Hypericum perforatum),也就是俗稱聖約翰草(Saint-John's-wort)的植物,尋求慰藉。德國研究者開始對這種草藥療法進行雙盲試驗,並於1996年的《英國醫學期刊》上總結其發現:在13個安慰劑對照的試驗中,以聖約翰草治療的患者有55%獲得顯著改善,相較之下,安慰劑組只有22%。草藥療法也在和抗憂鬱劑的對決中獲勝:在這些研究中,草藥治療的患者改善比例是66%,以藥物治療的患者改善比例則是55%。聖約翰草在德國的確具有療效,但在美國人身上也有同樣的魔力嗎?2001年,美國11間醫學中心的精神科醫師報告認為它一點效果也沒有;精神科醫師以聖約翰草治療門診的憂鬱症患者,八週的試驗中,只有15%的患者狀況有改善。不過令人好奇的是,在這個研究中以安慰劑治療的患者,也是只有5%有進步,遠低於平常的安慰劑反應。美國的精神科醫師似乎不想見到患者有任何改善,以免證實草藥確有療效。但美國國家精神衛生研究院隨後又資助了關於聖約翰草的第二項試驗,而這次的研究設計變得較為複雜,讓想要踩邊站的研究者很難上下其手。這次的試驗同時比較了聖約翰草對比於樂復得與安慰劑的療效。因為聖約翰草會造成例如口乾舌燥之類的副作用,這表示它至少可視為活性安慰劑。如此一來,這就真的成了個盲眼試驗,因為精神科醫師無法以副作用作為哪位患者得到什麽藥的線索。結果是這樣的:使用聖約翰草治療的患者24%具有「完全反應」,樂復得組是25%,安慰劑組則是32%;研究者的結論是,「此研究無法支持貫葉連翹在中度憂鬱症之療效」,而此結論,也一併粉飾了他們的藥物也無法通過試驗的事實。(^29)
又是慢性因子(p.208)
相對而言,抗憂鬱劑欠缺短期療效,但這個結果本身並非認定藥物造成會傷害的理由;畢竟,多數使用抗憂鬱劑的患者症狀的確減緩了。短期試驗中,用藥患者的狀況確有改善;只是比起使用安慰劑者並沒有顯著改善而已。然而,1960年代有不少歐洲的精神科醫師報告指出,使用藥物治療的患者,憂鬱症的長期病程似乎惡化了。
德國醫師霍艾澤爾(H.P.Hoheisel)於1966年寫道,使用抗憂鬱劑讓患者的鬱期「間隔縮短」了。四年後,一位南斯拉夫醫師寫道,這些藥造成疾病的「慢性化」。比利時的精神科醫師尼可拉·希普柯文斯基(Nikola Schipkowensky)在1970年也同意,三環類抗憂鬱劑使得「病程轉變得更為慢性」。問題似乎在於,許多以抗憂鬱劑治療的患者僅是「部分痊癒」;(^30)他們的症狀並未完全緩解,而當他們停止使用抗憂鬱劑,憂鬱狀況通常又變得更糟。
有些歐洲的期刊開始關注這個議題,一位荷蘭醫師凡希恩(J.D.Van Scheyen)調查了94位憂鬱症患者的個案病史,其中有些人服用了抗憂鬱劑,有些人則否,而當凡希恩調查這兩群人在五年內過得如何,其結果的差異令人驚訝:「很明顯的,尤其是在女性患者身上,無論是否使用過電擊療法,越是長期而系統性地使用抗憂鬱劑,就會造成重度憂鬱症反覆發作的矛盾結果。換言之,這種治療方式與疾病復發率的增加,以及循環週期的縮減有關聯······(這種復發率的增加)應該被視為以三環類抗憂鬱劑治療時不可預期的長期副作用嗎?」(^31)
接下來的二十年,研究者一再地報告指出,以抗憂鬱劑治療的患者一旦停藥,便很有可能復發。1973年,英國的研究者寫到,有50%的停藥患者在六個月內復發;(^32)幾年後,賓州大學的研究者宣布有69%的停藥患者在這段期間內復發。他們坦承,「多數患者的臨床狀況快速惡化」。(^33)1984年,美國國家精神衛生研究院的羅伯特·普里恩(Robert Prien)報告指出,有71%的憂鬱症患者在停藥後十八個月內復發。1990年,美國國家精神衛生研究院提出比較丙咪嗪和兩種形式的心理治療,以及一種安慰劑的長期研究結果,又為這幅灰暗的景象更添一筆。在為期十八個月的研究結束後,病況良好比例最佳的是認知療法組(30%),而最低的是使用丙咪嗪的組别(19%)。(^35)
所有研究都得到相同的訊息:以抗憂鬱劑治療的憂鬱症患者在停藥後,通常會再度發病。1997年,哈佛醫學院的羅斯·柏德薩瑞尼在一篇文獻統合分析中,量化了復發風險:50%的停藥患者會在十四個月內復發。(^36)柏德薩瑞尼也發現,一個人使用抗憂鬱劑的時間越長,停藥後復發的比例越高。用藥治療的患者似乎會漸漸在生理上變得越來越不能沒有它。英國的研究者也發現了同樣迫使人清醒的現實:「停用抗憂鬱劑後,症狀會漸漸變嚴重,而且轉變為慢性病。」(^37)
所有精神藥物都這樣運作嗎?(p.210)
雖然在1960年代晚期到1970年代早期,就有一小群歐洲醫師對憂鬱病程的改變提出警告,但直到1994年,義大利波隆納大學的精神科醫師喬凡尼·法瓦(Giovanni Fava)才直接指出,該是精神醫學界面對這個議題的時候了。人們已經發現神經抑制劑長期使用會造成不少問題,苯二氮平類藥物亦然;現在看來,記錄在案的抗憂鬱劑長期使用也出現類似的狀況。法瓦在一篇刊載於1994年《心理治療與身心醫學》(Psychotherapy and Psychosomatics)的編輯台報告中寫道:
在精神藥理學的領域內,執業者對於公開辯論我們的治療是否弊大於利這件事情上,一直很小心謹慎,如果不說那是害怕的話——–我在想,或許這個辯論的時間已經到來,而且應該至少針對某些個案——–開始研究精神藥物實際上惡化了它們原先要治療之疾病病程的可能性。(^38)
法瓦在這篇編輯台報告以及之後的許多論文中,提供了抗憂鬱劑作用的生物學解釋。一如抗精神病劑及苯二氮平類藥物,抗憂鬱劑擾亂了腦中神經傳導物質的系統。他寫道,這導致了一種補償「過程,用以抵抗藥物一開始引起的急性效果……….一旦藥物治療結束,這些過程在沒有對手的情況下運作,就可能出現戒斷症狀,也更容易復發」。(^39)此外法瓦提到,柏德薩瑞尼的研究發現表明,現在已經可以很明顯地看出,使用抗憂鬱劑的時間越長,問題越糟。「無論憂鬱症患者用藥治療的時間是三個月或三年,也無關他們何時停藥,統計資料顯示,用藥時間越長,復發的可能性越高。」(^40)
但法瓦同時也想到,那些持續使用抗憂鬱劑的患者呢?他們復發的頻率不是也變得更密集了嗎?法瓦認為,或許這些藥物造成了「受體不可逆之改變」,並因而使大腦對憂鬱「敏感」。如此便能解釋「憂鬱症長期治療結果之無望」。法瓦以下面這段敘述對此問題做了總結:
短期而言,以抗憂鬱劑治療憂鬱症可能有益,但長期來看,此舉會使腦中對應於憂鬱症的生物化學機制變得更脆弱,因而惡化了疾病進展······使用抗憂鬱劑可能會使此疾病的病程變得更為惡性,並對治療失去反應。(^41)
這種可能性如今成了精神醫學最重要的問題。柏德薩瑞尼認為,「他提出的問題,以及其他許多相關問題都很重要······思考這些並不令人愉快,也看似互相矛盾,但現在他們需要的是開闊的心胸、嚴謹的臨床試驗,以及研究的動機。」(^42)路易斯維爾大學醫學院的三位醫師也呼應了這個觀點。「長期使用抗憂鬱劑可能導致憂鬱,」他們在一封1998年寫給《臨床精神醫學期刊》的讀者來函中提到,「抗憂鬱劑可能改變了神經突觸的固定線路,這不只會讓抗憂鬱劑失去功效,還會引發長期且難以治療的憂鬱狀態。」(^43)
是疾病,而非藥物(p.212)
1990年代中期,精神醫學再度面臨危機關頭。1980年代早期,超敏性精神病的幽靈捅了一回馬蜂窩,如今又出現了類似的狀況;而這次的賭注甚至可能更高。法瓦提出此議題時,正值選擇性血清素回收抑制劑在美國的銷售直衝而上。全美最好的醫學院、著名精神科醫師,都在向報章雜誌的記者講述他們對這種藥有多麼地驚歎;與此同時,這些藥物也正以前所未見的數量被廣泛地開立使用,其中包括超過100萬名美國的孩童。精神醫學現在能坦承這些藥物可能使患者的憂鬱變成慢性病嗎?能坦承藥物會導致「惡性的」長期病程嗎?能坦承藥物會造成腦中的生物學變化,導致人對憂鬱「敏感」嗎?若真如此,醫師怎麼可能會把這些藥開給小孩和青少年?醫師為何要對兒童這麽做?精神醫學應該要把法瓦關注的這個議題藏起來,而且要快。就在法瓦開始討論這個議題之後沒多久,同樣在1994年,哥倫比亞大學的唐納德·克萊恩(Donald Klein)告訴《精神醫學新聞》(Psychiatric News),這個議題將不會受人研究。
「產業(對這問題)沒興趣,美國國家精神衛生研究院沒興趣,美國食品及藥物管理局沒興趣,」他說道,「沒人會有興趣。」(^44)
的確,美國精神醫學的領導人物此時已想出一套解釋來說明「無望的」長期治療結果,而在這套解釋裡絲毫沒有責怪他們的藥物。在抗憂鬱劑時代之前的流行病學研究顯示,人們通常可由嚴重的鬱期中復原,且多數都一直維持著健康的狀態;但這種舊時的研究是「有瑕疵的」。由美國國家精神衛生研究院召集的一群專家歸結出這樣的看法:「改良後的(情緒)障礙症之描述與分類方式,以及新的流行病學研究顯示,這些疾病具有反覆出現及慢性化的本質,並且對罹病的人而言,疾病本身在相當程度上就是持續的痛苦與失能之來源。」(^45)精神醫學提出的故事版本為,憂鬱症終於為人所了解,連教科書也重寫了這段知識的進展。不久之前,美國精神醫學會1999年版的《精神醫學教科書》中還寫著,一般相信「多數病患最終將由重鬱期中恢復。然而,大量的研究卻反駁了這項假設」。(^46)現在我們知道,美國精神醫學會這麽表示,「憂鬱症是高度反覆發作且惡性的障礙症」。
看來,憂鬱症似乎從來都不是西佛曼和美國國家精神衛生研究院那批研究員,在1960年代晚期到1970年代早期所描述的那種相對良性的疾病。既然我們以這種方式重新設想了憂鬱症,亦即作為一種慢性病,那麽精神醫學界現在有長期使用抗憂鬱劑的理由了。問題並不在使用抗憂鬱劑會使患者產生更易受憂鬱症傷害的生物學變化;問題在於,一旦停藥,病就回來了。除此之外,精神醫學確實有研究證明持續使用抗憂鬱劑的益處。畢竟,停藥者復發的機率的確高於持續用藥的患者。一組進行文獻回顧的精神科醫師解釋,「抗憂鬱劑減少憂鬱症的復發風險,且對許多憂鬱症反覆發作的患者而言,持續使用抗憂鬱劑治療是有益的。」(^47)
新的照護模式強調應該讓人「維持」用藥,在1990年代,美國與其他各地的精神科醫師則在為這種新模式所帶來的治療結果增加說帖。研究者的結論是,單相性憂鬱症患者中有三分之一對抗憂鬱劑「沒有反應」;他們的症狀並未在短期內消退,而據稱這群患者的長期治療結果亦不甚樂觀。另外三分之一的患者則對抗憂鬱劑有「部分反應」,短期試驗顯示,藥物能幫上他們。不過,問題出在長期。美國國家精神衛生研究院的研究者在一個名為「憂鬱症之精神生物學合作計畫」(Collaborative Program on the Psychobiology of Depression)的長期研究中發現,問題出在長期而言這些持續用藥的患者過得並不好。美國國家精神衛生研究院的前主任路易士·賈德(Lewis Judd)在2000年的一篇報告中補充解釋,「重鬱期緩解時,患者若有未達診斷門檻的憂鬱症狀殘餘,就算只是首次發作,亦代表了將會出現更嚴重、會復發且慢性的未來病程。」(^48)至於最後三分之一的患者會在短期內症狀緩解,但若持續使用抗憂鬱劑,這群人中只有大約半數能長期維持健康的狀態。(^49)
簡單來說,一開始便以抗憂鬱劑治療的患者,其中三分之二可預期會有反覆的憂鬱症發作,僅有一小部分的患者能預計復原且保持健康的狀態。美國精神醫學會1999年版的教科書中提到,「只有15%的單相性憂鬱症患者會僅經歷單次發作」,而其餘85%的患者,每重新發作一次,緩解就變得「更不完全;且之後只需要更少的刺激,就會引起新的復發」。(^50)這樣的研究結果無疑表示,憂鬱是一種惡性的障礙症;但隨後,達拉斯德州西南醫學中心著名的精神科醫師約翰·拉什(John Rush)便暗指「現實世界中的結果」甚至更糟。他說,那些臨床試驗的統計結果都是精挑細選過的,這批是最可能對抗憂鬱劑有良好反應的患者。「公私立院所每天執業的場景中,那些沒有精神病的典型重鬱症的門診患者,其長期臨床結果仍有待深入研究。(^51)
2004年,拉什和他的同僚補上了醫學文獻中的空缺。他們以抗憂鬱劑治療118位「真實世界」中的患者,並提供給他們「專為使臨床結果最佳化而設計」之大量的情感與臨床支持。這是現代精神醫學所能提供的最佳照護,而他們得到的結果如下:僅有26%的患者對抗憂鬱劑有反應(意即其症狀在評量表上至少減少50%),且有反應的患者中,僅有約半數的患者是在任何時間點都有所進步。最讓人驚訝的是,在這個為期一年的試驗中,只有6%患者的憂鬱症狀完全得到緩解且沒有復發。拉什說,這些「結果顯示了抗憂鬱劑只有相當低的反應及緩解比例」。(^52)
現實世界中的結果之糟,沒多久就再次獲得確認的機會,這次是經由美國國家精神衛生研究院,一項名為「憂鬱症之多重持續治療策略」(STAR*D)的大型研究,拉什也在其中幫忙指導。這個試驗總計有4,041位現實世界中的門診病患,其中大多數只有中度病況,但症狀緩解並保持一整年健康狀態的患者不到20%。研究者的結論是,「多數重鬱症者皆具有慢性之病程,並時常伴隨著大量的症狀表現與失能,即使在兩次發作之間的狀況亦然。」(^53)
短短四十年間,憂鬱症已全然不同了。藥物出現之前,它是種相當罕見的障礙症,而且罹病患者的治療結果通常還不錯。醫師可以向患者與其家屬保證,這種情緒問題不太可能轉變成慢性病;它只是需要時間,差不多六到十二個月吧,讓患者復原。但今日,美國國家精神衛生研究院告訴社會大眾,每一年10位美國人中就有一位受到憂鬱症影響,而且比起過去,憂鬱症現在「出現的更早」,受憂鬱症影響的患者對未來無法抱持希望。「在人的一生中,重鬱症狀可能只會發作一次,但更常見的狀況是,它將會在未來的日子裡反覆出現。」美國國家精神衛生研究院發出了這樣的警告。(^54)
未用藥v.s.用藥的憂鬱症(p.216)
我們現在遇到和之前討論抗精神病劑問題時類似的困惑:如此受歡迎的抗憂鬱劑,真的會造成長期治療結果惡化嗎?目前看到的所有資料都指向這種藥物的確如此,但我們仍缺少一項證據:沒有用藥的憂鬱症患者,今日看起來會是什麽模樣?長期病程會比較好嗎?不幸的是,2008年渥太華大學的研究者發現,目前並無品質夠好的隨機分派試驗,是針對有無使用抗憂鬱劑病患的長期治療結果進行比較。因此他們的結論是,隨機分派試驗「無法提供長期治療的指引」。(^55)然而,我們可以搜尋「自然的」研究,可能會對回答此一問題有所幫助。(^i)
i關於自然研究需要注意之處在於,未用藥者在初期診斷時的憂鬱症狀,可能會不如用藥者這麽嚴重;那些避開藥物的人,也可能具有更強的「內在韌性」。不過,即使將這些因素都納入考慮,我們仍可從自然研究中了解未用藥患者憂鬱的病程,並將其與使用抗憂鬱劑治療患者的病程加以比較。
英國、荷蘭,以及加拿大的研究者們,透過回溯保有用藥記錄的憂鬱症患者個案病史,來研究此一問題。一份英國科學家於1997年在大型市內設施進行的研究報告指出,95位未曾用藥的患者,在六個月內症狀減少62%,而53位用藥患者只減少了33%。他們因此得到的結論是,用藥患者「在六個月內持續具有憂鬱症狀」。(^56)荷蘭的研究者在一項針對222名首度發作之憂鬱症患者,其十年治療結果的回溯性研究中發現,在未使用抗憂鬱劑治療的患者中,有76%復原且從未復發;相較之下,使用抗憂鬱劑患者的復原率則是50%。(^57)最後,卡加利大學的史考特·派騰(Scott Patten)研究加拿大健康資料庫,取得9,508名憂鬱症患者的五年治療結果,判定用藥患者每年大約平均會有十九週憂鬱症發作,未用藥患者的憂鬱症發作時間則是十一週。派騰寫道,這些研究發現與喬凡尼·法瓦的假說一致,那就是「以抗憂鬱劑治療,可能導致情感障礙症的長期病程惡化」。(^58)
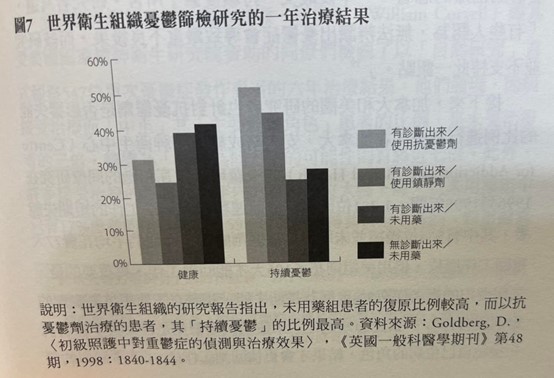
世界衛生組織於全球十五個城市所進行的,評估憂鬱症篩檢價值的研究也得出類似的結果。研究者先從由於其他症狀而前往診所求診的患者身上,辨識其是否患有憂鬱症,然後在接下來的十二個月中,以從旁觀察的方式,追蹤這些由他們自己辨識出來的憂鬱症患者。他們同時也推論,診所裡一般科別的醫師應該會察覺出部分患者患有憂鬱症,部分沒有;因此可以假定將患者及投藥結果分為以下四組:有診斷並以抗憂鬱劑治療的患者,過得最好;有診斷並以苯二氮平類藥物治療者次之,有診斷但並未以任何精神藥物治療者第三,未診斷出來也未施以治療者,結果最差。可惜的是,結果正好相反。總結來說,世界衛生組織的研究者總共辨別出740位憂鬱症患者,其中484位未使用精神藥物的患者(無論是否有被診斷出來)結果最佳;這些患者一年後的「整體健康」較好,憂鬱症狀較為輕微,仍被判定為「精神疾病」患者的比例也較低。至於使用抗憂鬱劑治療的患者,一年後最受「持續憂鬱」所苦。研究者寫道,「有些人認為,無法辨識出憂鬱症會導致嚴重不良後果,而該研究並不支持此一觀點。(^59)
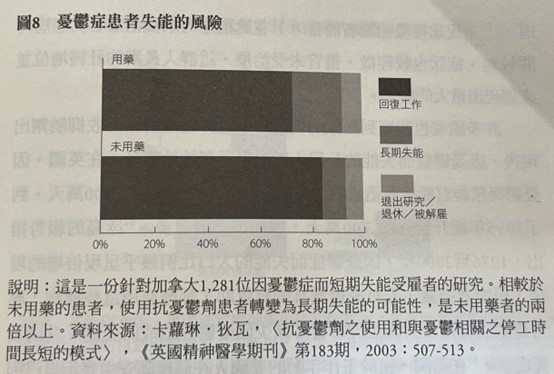
接下來,加拿大和美國的研究者也針對抗憂鬱劑是否影響失能的比例進行調查。在加拿大,安大略成癮與精神衛生中心(Centre for Addiction and Mental Health)的卡蘿琳·狄瓦和她的同僚研究在1996到1998年間,1,281位因憂鬱症而連續10天無法工作的短期失能者,其中有564位後續並未取得抗憂鬱劑處方,而他們平均花費77天重回工作崗位,但用藥組則花了105天才能回復工作。更重要的是,未用藥組的患者僅有9%進展為長期失能,相較之下使用抗憂鬱劑的組別則有19%。(^ii)狄瓦想知道,「未使用抗憂鬱劑是否反映了患者抗拒接納自己生病的角色,結果才會更快回到工作?(^60)本著類似的精神,愛荷華大學的精神科醫師威廉·科里爾(William Coryell)與其受美國國家精神衛生研究院資助的同僚們檢視了以「自然研究」方式觀察547位單次憂鬱症發作患者的六年治療結果。他們發現,因病接受治療而「中止」其「主要社會角色」患者的比例,是未受治療者的三倍,轉變為「無行為能力」的可能性則有將近七倍。此外,許多接受治療的患者在六年內的經濟地位大幅下降,但未用藥組中只有17%患者的所得減少,59%患者的所得其實是上升的。科里爾寫道,「(比起接受治療者而言,)在此描述的未受治療者其患病時間較短、症狀也較輕微,儘管未受治療,這群人長期的社經地位並未顯現出重大的變化。」(^61)
ii 此研究有力地說明了為何作社會一分子的我們,可能都被抗憂鬱劑的功績給迷惑了。73%使用抗憂鬱劑者回到工作崗位(另有8%辭職或退休),且毫無疑問地這群人中有許多人會說這藥物治療是如何幫助他們的。他們會成為社會上證明這種照護模式益處的聲音,而若沒有此類研究,人們不可能得知藥物事實上增加了長期失能的風險。
許多國家也觀察到類似的現象,即選擇性血清素回收抑制劑出現後,因憂鬱症而失能的公民人數呈現戲劇性地攀升。在英國,因憂鬱與精神官能症而造成的「失能天數」,1984年為3,800萬天,到了1995年躍升至1億1,700萬天,增加了三倍之多。(^62)冰島的報告指出,1976到2000年,因憂鬱症而失能的人口比例幾乎呈現倍增的現象,研究者推論,若抗憂鬱劑真的有幫助,那麽使用這些藥物「應可預期能發揮公共衛生的影響,減少因憂鬱症造成的失能、共病及死亡」。(^63)在美國,處於工作年齡的美國人在健康調查中表示自己因憂鬱症而失能的比例,在1990年代成長了三倍。(^64)
我們還有最後一項研究需要回顧。2006年,布朗大學的精神科醫師麥可·波斯特納克(Michael Posternak)坦承,「不幸的是,我們對未經治療的重鬱症病程所知甚少。」美國精神醫學會的教科書以及美國國家精神衛生研究院的研究詳細描述的,是用藥物治療的憂鬱症其不良長期結果,這可能是完全不同的一回事。波斯特納克與其同僚想要研究當代未用藥的憂鬱症究竟長什麽模樣,他們從在美國國家精神衛生研究院「憂鬱症之精神生物學計畫」的註冊患者中挑選出84人,他們在初次發作後康復,但之後復發時卻並未回頭使用藥物。雖然這些人並非「從未用藥」的患者,波斯特納克卻仍可追蹤他們在第二次憂鬱症發作時「未用藥的」康復歷程。研究結果如下:23%的患者可以在一個月內康復,67%的患者可以在六個月內康復,而一年內康復的患者則有85%。波斯特納克提到,克雷普林曾說未受治療的憂鬱症發作通常會在六到八個月內結束,而這些研究結果提供了「可能是對此估計在方法學上最嚴格的驗證」。(^65)
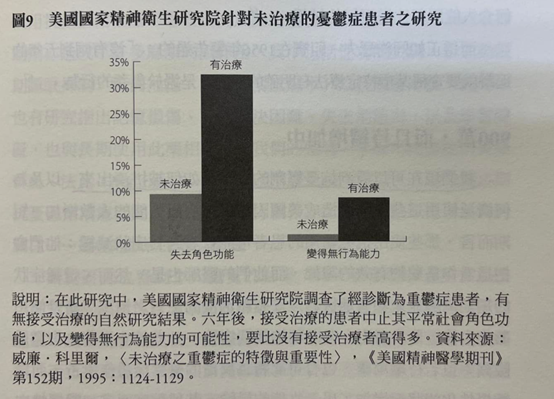
說到底,舊時的流行病學研究顯然並非真那麽糟。這個研究也說明了為何藥物六週試驗會使精神醫學走上歧路。未用藥的患者在一個月時雖然僅有23%的康復比例,但在那之後自發性緩解的比例則是持續以每週2個百分點的速率上升,因此到了六個月時,已有三分之二的患者沒有憂鬱症狀。未用藥的憂鬱症需要時間來提振,而那是短期試驗所欠缺的。波斯特納克說,「若未接受身心治療的憂鬱症患者,有高達85%可以在一年內自發性地復原,可能極難有任
何介入能展現比這更好的結果。(^66)
而這正如同約瑟夫·祖賓在1956年警告過的:「沒有兩到五年的追蹤就要宣稱某項特定療法有明確的益處,是過於魯莽的行為。」(^67)
900萬,而且持續增加中(p.222)
我們現在可以看到抗憂鬱劑的故事是如何被拼湊出來,以及為何廣泛使用這些藥物會造成美國因精神疾病而失能的人數增加。短期而言,那些使用抗憂鬱劑的患者可能會看到其症狀減緩;他們會把這看作是藥物有效的證據,而他們的醫師也是。然而,這種症狀的短期消解並未顯著地優於以安慰劑治療的患者之情況,而且使用藥物也使這群患者走上有問題的長期病程——若停止用藥,復發風險高;但若持續用藥,也有可能將為反覆的憂鬱症發作所苦,而這種慢性化的狀況增加了患者失能的風險。某種程度而言,選擇性血清素回收抑制劑的作用就像個陷阱,和神經抑制劑的陷阱以一套相同的方式運作。
我們還可追溯在抗憂鬱劑的年代,因憂鬱症而失能人數的增長情形。1955年,全美國的精神病院內有38,200名患者因憂鬱住院,平均每4,345人有一人為失能的狀況。今日,重鬱症是美國15到44歲失能的主因,根據美國國家精神衛生研究院資料,此病影響了1,500萬名美國的成年人;約翰霍普金斯大學公共衛生學院2008年的研究報告指出,該群患者中有58%是「嚴重受損」的情況。(^68)這表示今日美國約有900萬名成年人,在某種程度上因此疾病而失能。
與此同樣重要而值得一提的是,這種失能的情況不單是因為使用抗憂鬱劑治療的患者具高風險的復發率;選擇性血清素回收抑制劑亦造成了許多麻煩的副作用,其中包括性功能失調、快速動眼期睡眠抑制、肌肉抽搐、疲倦、情感麻木,以及態度冷淡。此外,也有研究指出記憶損傷、問題解決困難、失去創造力,以及學習障礙,也與長期使用此藥相關。「我們的領域,」麻州總醫院的莫里齊奧·法瓦(Maurizio Fava)和其他人於2006年坦言,「並未對長期抗憂鬱劑治療期間所浮現的、或持續存在的認知症狀,投以足夠的關注·····這些症狀似乎相當普遍。」(^69)
動物研究也得到令人擔憂的結果。研究者連續四天對大鼠投以高劑量的選擇性血清素回收抑制劑,結果發現大鼠的神經元不但腫脹,且扭轉成螺旋狀,就像個開瓶器似的。「我們不知道這些細胞是否正在死亡,」費城傑佛森醫學院的研究者寫道,「這些效應可能是暫時且可逆的。也可能是永久的。」(^70)其他報告指出,這些藥物可能減少腦中突觸連結的密度,造成海馬迴的細胞死亡,視丘縮小,並引發前額葉功能異常。這些可能性沒有一項被好好研究或記錄過,但倘若抗憂鬱劑的長期使用者其認知損害症狀「相當普遍」,顯然有某些東西出了問題。
梅麗莎(p.223)
我訪問過許許多多因憂鬱症而接受補助津貼或失能給付的人,很多人的故事都與梅麗莎·珊思的類似。他們大多在10幾20歲的時候第一次服用抗憂鬱劑,而且一度有效;但之後他們的憂鬱症回來了,他們也一次又一次地在憂鬱症發作中掙扎。他們的故事絕大部分都符合那些被科學文獻詳細記載的長期慢性病況。就在我們第一次訪談的九個月後,我再度找到梅麗莎,而她仍陷於與之前類似的掙扎。她在2008年秋天開始服用高劑量的單胺氧化酶抑制劑,這種藥讓她舒緩了幾週,但她的憂鬱症隨後又再度以猛烈之勢復發。她現在正在考慮電擊療法,而當我們在一間泰式餐廳吃午餐時,她渴望地說道,她好希望自己當初能夠有不一樣的治療方式。
「我確實想知道,如果(16歲時)我能夠只是和某個人談一談,而他能幫助我,讓我學習自己成為一個健康的人,那會發生什麽事。我從未遇過一個像那樣的行為榜樣。他可以幫助我處理我的進食問題、我的飲食和運動,以及幫助我學著如何照顧自己。取而代之的,那些人只告訴我,是我的神經傳導物質有問題,所以來吃顆樂復得吧;如果樂復得沒有效果,那吃顆速悅。而當我有睡眠問題,就是給我顆安眠藥。」她說,聲音聽來比以前更迷惘,「我已經厭倦了不停地吃藥。」
