對許多家長和家庭而言,這種經驗(養育被診斷有精神疾病的小孩)會是一場災難;我們必須這?說。
杜克大學精神科教授,珍·柯斯特洛 (E.Jane Costello,2006)(^1)

對兒童和青少年開立精神科用藥的處方是晚近才出現的現象,相較而言,1980年以前的年輕人比較少使用藥物;所以調查這個故事也等於讓我們有個機會再次檢驗本書的論點。我們會不會在科學文獻和社會數據中發現,對兒童和青少年用藥造成的傷害大於益處?它是否使許多兒童,一開始可能只是對一些相對輕微的問題有一點困擾,例如對上學沒興趣、有一陣子比較憂愁之類的,卻終致走上終生失能之路?科學的原則之一,是要能重複試驗的結果,而在本質上,對兒童用藥就是我們第二次的試驗。一開始我們對被診斷有精神疾病的成人用藥,一如在前幾章所見,這並未帶來好的長期治療結果。接著,在過去三十年裡,我們將兒童和青少年診斷出各式各樣的疾病,並投以精神科用藥,現在我們可以看看這第二次的試驗,結果是否相同。
我知道我們對兒童用藥的調查,採用的是較為冷酷和分析性的框架,因為這裡涉及了一個可怕且攸關生死的可能性。若兒童與青少年用藥的結果與成人相同,那麽開立精神科用藥給數百萬美國年輕人,造成的傷害規模幾乎難以想像。但這種可能性容易使人面對醫學文獻回顧時感情用事,而這正是為何我們要盡可能不帶情感地進行我們的調查。我們需要讓事實為自己說話。
精神醫學關於兒童用藥之進展的故事,和它對成人照護的那套進步說有些許不同。1955年,當托拉靈出現時,美國的精神病院裡有數十萬的成年人,他們被診斷出的疾病本身具有明顯可辨識的歷史。但當精神藥理學年代開始之際,很少有兒童會被診斷患有「精神疾病」。的確,在學校裡總是會有霸凌者和搗蛋鬼,但他們並不會被診斷為注意力不足過動症患者,因為這個診斷還沒誕生。確實有情緒化、陰晴不定的青少年,但社會的預期是他們會長大,多少會變成比較正常一點的成年人。然而,一旦精神醫學開始以精神藥物治療兒童,它對兒童期的想法就改變了。現在精神醫學說的故事是,在過去五十年間,它發現孩童飽受精神疾病之苦,且據稱此病的本質是生物性的。精神醫學首先將注意力不足過動症的描述加上更多細節,使其成為一種可辨認的疾病,接著它再判定重鬱症和雙相情緒障礙症經常會侵襲兒童和青少年。以下是哈佛醫學院的精神科醫師羅納德·凱斯勒(Ronald Kessler)在2001年對這段「歷史」的總結:
雖然人們對兒童和青少年情緒障礙的流行病學研究已進行了許多年,但其進展向來受到兩個錯誤觀念阻礙:成年之前的情緒障礙很少見,以及情緒擾動是兒童和青少年發展過程中常見且會自行恢復的面向。當今的研究澄清了這兩種觀念都不是真的。憂鬱症、躁症,以及類似躁症的症狀,在兒童和青少年間比一般大眾相對而言更為普遍。(^2)
以前未被偵測到的疾病,現在似乎被辨別出來了。這個科學進展故事的第二部分,講的是精神科用藥是如何地有幫助,而且有必要。數百萬過去默默受苦的兒童,現在獲得能幫助他們成長茁壯的治療。確實,今日浮現於兒童精神醫學的故事,是精神藥物能幫忙創造健康的大腦。精神科醫師約翰·歐尼爾(John O’Neal)在他2006年的著作《兒童和青少年精神藥理學很簡單》(Child and Adolescent Psycbopharmacology Made Simple)一書中對讀者解釋,為何有精神疾病的兒童這麽需要以藥物治療:
越來越多證據顯示,某些精神疾病若未獲得治療,會受到漸進式的神經生物學損傷·.···像是麩胺酸(glutamate)之類的神經傳導物質,或如腎上腺皮質醇(cortisol)這種壓力荷爾蒙,若達到有毒濃度,可能會損壞神經組織或干擾神經成熟的正常路徑。對這些疾病投以藥物治療,或許不只能成功改善症狀,還有神經保護的功能(換言之,藥物治療可能既可保護腦部免受損傷,還能促進正常的神經成熟)。(^3)
倘若這是真的,精神醫學在過去三十年來確實向前邁進了一大步。此領域學會了診斷過去未被注意到的兒童腦部疾病,而且其「保護神經」的藥物使這些兒童變成正常的成年人。
注意力不足過動症的興起(p. 280)
雖然直至1980年以前,《精神疾病診斷與統計手冊》中從未出現注意力不足症(attention-deficit disorder)一詞,但精神醫學領域樂於指出,這種疾病並非憑空出現。這是一種可追溯至1902年的疾病。那年,一位英國兒科醫師喬治·佛瑞克·史逖爾爵士(Sir George Frederick Still),發表了一系列的演講,討論20位具有正常智能但「展現出突發的暴力、肆意搗蛋、具破壞性,且對懲罰缺乏反應」的兒童。(^4)此外,他推斷這些不良行為是起因於生物學上的問題(而非父母管教不當)。當時已知患有癫癇、腦瘤,或腦膜炎的兒童,時常會出現猛烈地反抗行為,因此史逖爾推斷這20位兒童患有「最低限度的腦部失能」,儘管並沒有發現造成此症狀的明顯疾病或創傷。
接下來的五十年內,有另一批人將過動是腦傷之標記的說法再向前推進一步。嗜眠性腦炎是一種在1917到1928年横掃全球的病毒性流行病,從中康復的兒童時常會展現出反社會行為和嚴重的情緒起伏,這導致兒科醫師得到一個結論,即是此病會造成輕微的腦損傷,儘管該損傷的本質尚無法辨識。1947年,威斯康辛州的拉辛市一間失常青少年學校的負責人阿弗列德·史特勞斯(Alfred Strauss),稱他那些極度過動的學生為「正常的腦傷兒童」。(^5)精神醫學界在1952年第一版《精神疾病診斷與統計手冊》中提及,這樣的兒童是罹患了「器質性大腦症候群」(organic brain syndrome)。
興奮劑可能對這類兒童有益的說法起源於1937年,當時查爾斷·布拉德利(Charles Bradley)把一種新合成的安非他命,苯丙胺(Benzedrine),拿給抱怨頭痛的過動兒童服用。雖然此藥並未治好他們的頭痛,但布拉德利報告稱該藥「制伏」了這些兒童,而且幫助他們更能專注於課業。這些兒童把苯丙胺稱作「算術藥丸」。(^6)他的報告在接下來二十年幾乎被人遺忘,一直到1956年,汽巴–嘉基公司(Ciba-Geigy)將利他能(派醋甲酯,Methylphenidate)帶入市面作為猝睡症的治療,並以安非他命的「安全」替代品之名義行銷,這讓約翰霍普金斯大學醫學院的醫師察覺到布拉德利的發現,不久後他們便認為,這項新藥對於使那些被認定有「腦傷症狀」的「失常」兒童安靜下來非常有用。(^7)
1960年代的精神科醫師並不急於把利他能開給那些在教室裡坐不住的孩子;當時的認知是,精神藥物尚有許多風險,只應該被開給住院治療或住在安置機構的兒童,真的過動到有可能被診斷為「器質性大腦功能失常」的兒童所占人口其實很少。然而,1970年代精神醫學界對利他能的使用逐漸開始增加,到了1970年代末,可能已經有15萬美國兒童服用此藥。1980年代,《精神疾病診斷與統計手冊》第三版出版,首度將「注意力不足症」辨別為一種疾病。此疾病的主要症狀是「過動」、「注意力不集中」,以及「衝動」,而且因為孩子坐不住、在學校難以專心的問題存在已久,注意力不足症的診斷開始漸受重視。1987年,精神醫學界進一步放寬診斷標準,在《精神疾病診斷與統計手冊》第三版的修訂版中,將其重新命名為注意力不足過動症。接著,汽巴—高基公司出資協助兒童及成人注意力不足過動症組織(Children and Adults with Attention Deficit Hyperactivity Disorder,CHHADD),它是一個「病友支持團體」,而當下要務就是促進社會大眾對此「疾病」的警覺;1991年,該組織成功遊說國會將注意力不足過動症視為一種失能,並納入《身心障礙者教育改進法案》(Disabilities Education Act)的範圍·現在,被診斷為注意力不足過動症的兒童適用特殊服務,此服務由聯邦出錢,而學校得開始定期辨別哪些兒童看起來有這櫟的狀況。一如《哈佛精神醫學回顧》(Harvard Review of Psychiatry)在2009年提及的,就算今日注意力不足過動症的診斷主要來自老師的抱怨,但「只有少數患此疾病的兒童在看診期間展現出症狀」。(^8)
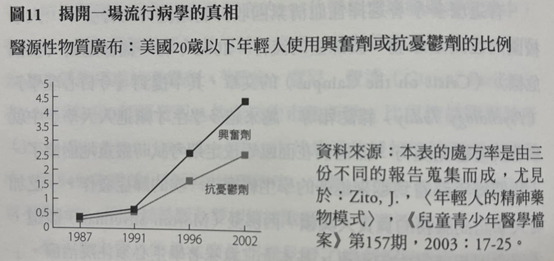
突然間,每間教室都能發現注意力不足過動症的孩子。1990年被診斷有過動症的兒童增加到約100萬人,但接下來五年,數字翻了一倍以上。今日可能已經有350萬名美國兒童因為注意力不足過動症的問題而服用興奮劑,美國疾病控制與預防中心(Centers for Disease Control and Prevention,CDC)在2007年的報告指出,4至17歲的美國兒童中,每23位就有一位服用此藥。這種開立處方的行為幾乎是專屬於美國的現象——美國兒童服用興奮劑的數量是世界其他地區兒童服用量總合的三倍。
社會大眾時常聽到這樣的說法,研究顯示注意力不足過動症是一種「腦部疾病」,但真相是注意力不足過動症的病因目前尚来為人所知。「試圖定義注意力不足過動症的生物學基礎一直無法成功,」小兒神經科醫師傑拉德·戈登(Gerald Golden)於1991年寫道,「一如影像研究顯示,患者的腦部神經解剖學是正常的,並無顯示出神經病理學上的基礎。」(^9)七年後,一組由美國國家衛生研究院(National Institutes of Health,NIH)召集的專家重申了相同的論點:「在經過數年對注意力不足過動症的臨床研究與經驗後,我們對注意力不足過動症原因的認識大多仍出自推測。」(^10)1990年代,兒童及成人注意力不足過動症組織告訴社會大眾,有注意力不足過動症的兒童是患了化學失衡的毛病,其特點是多巴胺系統的活性不足,但那純粹是藥物行銷上的說法。利他能和其他興奮劑會增加突觸間隙的多巴胺濃度,因此兒童及成人注意力不足過動症組織試圖讓事情看來像是這類藥物使腦中的化學作用「正常化」,但如同美國精神醫學出版社1997年出版的《神經精神醫學教科書》(Textbook of Neuropsychiatry)中所坦承,「試圖辨認(過動症兒童之)特定神經化學失衡的努力結果,一直是令人失望的。」(^11)
所以,我們在這段歷史中可以見到的是,並沒有發現任何新東西,能夠說明有一種稱作注意力不足過動症的「精神疾病」。長久以來,醫學界有人推測,極度過動的兒童是患了某種腦部功能失常,這個想法確實合理,但這種功能失常的本質從未清楚受到辨識,而在1980年,精神醫學界在《精神疾病診斷與統計手冊》第版內大筆一揮,便創造了戲劇性擴張的「過動」之定義。1970年,一個坐不住的7歲男孩可能被稱作「搗蛋鬼」,如今卻是患了精神疾病。
注意力不足過動症的生物學原因仍不得而知,所以要說利他能和其他注意力不足過動症用藥是透過擾亂神經傳導物質系統來「發揮作用」,似乎也還算合理。利他能是一種多巴胺再回收抑制劑,在可供治療的劑量下,利他能會阻斷70%的多巴胺「運輸器」(負責自突觸問隙移除多巴胺,並再將其送回突觸前神經元)。古柯鹼對腦部的作用也是如此。然而,派醋甲酯在腦中的清除作用比古柯鹼慢,因此它會阻斷數小時的多巴胺再回收;古柯鹼不同,相較之下,古柯鹼對此功能的擾動時間要比派醋甲酯短得多。(^i)
兒童的腦部為了回應派醋甲酯的作用,會進行一系列的補償性適應。現在,由於多巴胺會在突觸間隙停留較長的時間,所以大腦會降低多巴胺機器的運作,突觸後神經元的多巴胺受體密度會減少。在此同時,腦脊髓液中多巴胺代謝物的數量也會隨之下降,而這是突觸前神經元減少釋放多巴胺的證據。利他能亦會作用於血清素和正腎上腺素神經元,導致這兩條路徑也會出現類似的補償性變化;血清素和正腎上腺素受體的密度減少,而這兩種化學物質在突觸前神經元的產出也改變了。如史蒂芬·海曼所言,如今兒童腦部運作的方式,「在質和量上都與正常狀態不同」。(^12)
現在我們把注意力轉向用藥成效的資料。長期而言,這項治療幫助了被診斷為過動症的兒童嗎?科學文獻怎麽說?
i古柯鹼的作用時間如此之短,而這也正是它比派醋甲酯更易成癮的原因。一旦它離開腦部,成癮者會想再次體驗那股「衝動」,而這股「衝動」正是多巴胺路徑剛開始被引發至過度活化狀態時所造成的。
消極、坐著不動,以及孤單(^284)
利他能和其他注意力不足過動症用藥確實改變了兒童的行為,查爾斯·布拉德利在1937年的報告中已經為最終浮現的療效故事打造了舞台:「30位兒童中有15位對苯丙胺有反應,他們的情緒反應明顯地受到克制。臨床上而言,所有的案例以社會觀點看來都有進步。」(^13)美國食品及藥物管理局於1961年核准將利他能使用於兒童身上,它也有類似的克制效果。在一項1978年的雙盲試驗中,俄亥俄州立大學的心理學家赫伯特·瑞(Herbert Rie)以三個月的時間研究28位「過動」兒童,其中半數投以派醋甲酯的處方。以下是他的記錄:
經回溯確認,有接受藥物治療的兒童,在評估時明顯變得更淡漠或情緒「平穩」,缺乏該年紀典型情緒表達應有的多樣性和頻率。他們的反應較少,表現出很少、或者絲毫沒有動機與自發性的行為,對於有興趣或厭惡的事物都只顯露出一點端倪,幾乎沒有好奇心、驚喜,或喜悦的感受,而且似乎欠缺幽默。笑話或幽默的情境都無法引起他們的注意。簡單地說,當兒童接受藥物治療時,相較之下會變得較沒有情感、幽默感,也沒有同情心,但確實是如此。(^14)
許多研究報告也提出相似的觀察。威斯康辛醫學院的心理學家羅素·巴克立(Russell Barkley)於1978年宣告,使用利他能的兒童顯現出「與藥物明顯相關的獨自遊戲(solitary play)增加,以及相應減少的社交互動開展」。(^15)鮑林格林州立大學的心理學家南西·菲德勒(Nancy Fiedler)觀察到,此藥減少兒童「對環境的好奇心」。(^16)有時候,用藥兒童「失去了他的活力」,加拿大的兒科醫師提看,戴維(Till Davy)於1989年如此寫道。(^17)加州大學洛杉磯分校的心理學家團隊,於1993年得出結論,以興奮劑治療的兒童常會變得「消極、服從」和「社交退縮」。(^18)加州大學爾灣分校注意力不足過動症中心的主任,心理學家詹姆士·史旺森(James Swanson)則提到,有些用藥的兒童「看來像殭屍一樣」。(^19)《牛津臨床精神藥理學與藥物療法教科書》(Oxford Textbook of Clinical Psychophamacology and Drug Therapy)的編者解釋,興奮劑透過「減少行為反應的數量」來抑制過動。(^20)
這些報告講的都是同樣的故事。一個原本在教室裡煩人的學生,要不就是在他(她)的椅子上坐立不安,或者趁老師寫黑板時和隔壁同學講話,使用利他能後就會安靜下來。這個學生不會再那麽想動來動去,也不會再那麽熱衷和同儕來往;若丟給他一個類似回答算術問題之類的工作,這個學生可能會一心一意、專注地把它做好。查爾斯·布拉德利認為這種行為變化是「社會觀點看來的進步」,這也正是出現於利他能和其他注意力不足過動症用藥療效試驗的普遍看法。老師和其他觀察者填寫評分量表時,會將兒童的動作、與他人互動減少這些反應視為正面選項,結果統計出來,有70-90%的兒童對注意力不足過動症用藥「反應良好」。美國國家精神衛生研究院的研究者於1955年寫道,這些藥物對「戲劇性地減少一系列注意力不足過動症核心症狀,像是一些與工作無關的活動(例如:敲手指、坐立不安、細部動作、直接觀察之下的非工作(行為))以及教室的紛擾」非常有效果。(^21)麻州總醫院的過動症專家以類似的方式對科學文獻的記載做了總結:「現存的文獻明確記錄了興奮劑會消除注意力不足過動症的典型行為,包括過動、衝動,以及注意力不集中。(^22)
然而,這裡面沒有一項是在說明藥物治療對兒童有益。老師覺得興奮劑奏效了,但它對兒童有幫助嗎?研究者從一開始就碰上一堵高牆。伊利諾大學的艾斯特·史雷特(Esther Sleator)醫師詢問了52名兒童對利他能的想法,他寫道:「最重要的,我們發現過動的孩子普遍不喜歡服用興奮劑。」(^23)德州大學的心理學家黛博拉·賈科比維茲(Deborah Jacobvitz)於1990年報告指出,使用利他能的兒童認為自己「較不快樂,也對自己(較不)滿意且更煩躁不安」。至於說到幫助兒童交朋友和維持友誼這一點,興奮劑產生「極少顯著的正面效應,以及比例相當高的負面效應」,賈科比維茲說道。(^24)其他研究者則詳述了利他能是如何傷害兒童的自尊,因為倘若必須服藥,兒童會覺得自己一定是「壞蛋」或「笨蛋」。明尼蘇達大學的心理學家艾倫·史羅夫(Alan Sroufe)說,「兒童開始不相信自己大腦和身體的聲音,不相信自己逐漸成長的能力,意即學習和控制行為的能力,反而是相信『那會讓我變成好小孩的神奇藥丸』。」(^25)
這一切講的都是已造成的傷害,講的是一種使兒童變得憂鬱、孤獨,並充滿匱乏感的藥物,而當研究者要看看利他能是否至少能幫助過動兒學業表現得良好、能獲得好成績,並因此獲得學生階段的成功時,卻發現並非如此。能一心一意專注於數學測驗,並無法轉變為長期學業上的成就。史羅夫於1973年提出了解釋,此藥增強了「須持續重複注意力、例行化工作」的表現,但「在推理、解決問題與學習上似乎沒有(正面)影響」。(^26)五年後,赫伯特·瑞提出更加負面的看法,他報告指出利他能對學生的「字彙、閱讀、拼字,或數學」並未產生任何益處,並阻礙了他們解決問題的能力;「兒童的反應強烈表示出,他們在學習過程中投入的決心減少了,而這種決心至關重要」。(^27)同一年,威斯康辛醫學院的羅素·巴克立回顧相關的醫學文獻,並提出他的結論,「興奮劑主要的效果似乎是讓教室變得更易於管理,而非改善兒童的學業表現。」(^28)接下來,輪到詹姆士·史旺森登場。他說,藥物常使兒童「孤立、退縮,且過度專注」的事實,會「妨害而非改善學習」。(^29)加州大學爾灣分校的心理學家卡蘿·惠倫(Carol Whalen)在1997年提到,「種種跡象中尤其令人擔憂的是,(利他能)對健康的損害出現在複雜、高階的認知功能,例如有彈性地解決問題的能力,或多樣化思考的能力」。(^30)2002年,加拿大的研究者對文獻進行統合分析,回顧了14項研究,其中研究對象總計有1,379位年輕人,研究進行時間至少三個月以上,而他們判定「極少證據支持學業表現的改善」。(^31)
利他能還有另一項讓人失望之處。研究者檢視興奮劑長期下來是否改善了兒童的行為,結果並沒有發現任何益處。兒童停止服用利他能後,過動的行為通常會變得更加嚴重,「易受刺激的程度、衝動,或者滔滔不絕的狀況」反而都比之前更加惡化。惠倫坦承,「停用藥物之後,看到兒童過動行為惡化的速度,常會令人感到沮喪。」同時,並沒有證據顯示,持續使用興奮劑能帶來長久的行為改善。史旺森於1993年寫道,「老師和家長不應預期,長期用藥會改善兒童的學業成就,以及減少其反社會的行為。」(^33)美國精神醫學會1994年版的《精神醫學教科書》也承認相同的結論,「興奮劑並未在攻擊性、行為障礙(conduct disorder)、犯罪行為、教育成就、職業功能、婚姻關係,或長期調適上帶來持久的改善效果。」(^34)三十年來的研究無法提供任何品質良好的證據,支持興奮劑幫助「過動」兒童成長茁壯的說法。1990年代初期,美國國家精神衛生研究院挑選出一組著名的注意力不足過動症專家團隊,帶領一項長期的研究,也就是「兒童注意力不足過動症多點多模式治療研究」(Multisite Multimodal Treatment Study of Children with ADHD),而這項研究承認了確實如此。他們寫道,「興奮劑藥物並未在兒童功能的任何方面展現出長期的療效。」(^35)
慘遭淘汰的興奮劑 (p. 289)
儘管試驗設計有如此明顯的缺陷,這批由國家精神衛生研究院資助的研究者,仍在試驗十四個月後宜告興奮劑的勝利。他們指出,已經證實「謹慎調控的藥物治療」,在減少注意力不足過動症的核心症狀上「優於」行為治療;他們也暗示,用藥兒童在閱讀測驗上表現較佳(儘管此益處並未顯現於其他學科),因此,精神醫學如今有了興奮劑會持續帶來益處的長期研究紀錄。研究者的結論是,「既然今日大多數專家將注意力不足過動症視為一種慢性疾病,它似乎往往有需要進行持續的治療。」(^37)
研究者在十四個月治療期之後,仍定期追蹤這些學生,評估他們過得如何,以及是否服用過動症藥物。現在這是一項自然研究了,就像馬丁·哈洛對思覺失調症結果所作的研究,而已對科學文獻相當熟悉的讀者可以輕易猜到接下來會出現什麽。三年後,簡森和其他研究者發現「使用藥物並非結果有益的重要標記,反而是結果惡化的標記。意思就是,在二十四至三十六個月的期間內用藥的受試者,確實在這段期間展現出比未用藥者更多的症狀表現(symptomatology)。」(^38)
換句話說,用藥者的注意力不足過動症核心症狀—-衝動、注意力不集中、過動,惡化了,至少和未用藥者相比是如此。此外,用藥者在三年後的「犯罪得分」更高,這意味著他們更有可能在學校裡以及面對警察時惹出麻煩。(^39)與未用藥的另一組人相比,他們現在的身高較矮、體重較輕,而此為藥物抑制生長的證據。這些結果透露的,是一種會造成長期傷害的藥物療法,當這批國家精神商生研究院資助的研究者提出六年治療結果報告,結果仍然相同。用藥「與更嚴重的過動—–衝動,以及對立反抗症(oppositional defiant disorder)的症狀相關」,而且「整體功能受損」更大。(^40)
注意力不足過動症是否是「真的」疾病,長久以來一直飽受爭議,但這份研究顯示,一旦涉及使用興奮劑治療,爭論就顯得毫無意義。因為就算注意力不足過動症是真的疾病,興奮劑也不會提供任何長期的助益。「我們原本認為用藥時間較長的兒童會有比較好的結果,實際上並非如此。」研究主持人之一、紐約州立大學水牛城分校的威廉·佩倫(William Pelham)說道。「沒有任何益處,完全沒有。簡言之,(藥物)會幫助兒童,使其行為較良好,但長期下來並沒有治療效果。而這個訊息應該要向家長們非常明確地表達。」(^41)
清點傷害 (p. 291)
任何藥物都要經過損益評估,而人們總是期待益處會大於風險。但在這個案例中,美國國家精神衛生研究院發現,長期而言沒有任何是有益的結果,累積的只有傷害。所以,現在我們得看看興奮劑會對兒童造成哪些傷害。
利他能和其他過動症藥物會帶來一長串的身體、情緒,以及精神醫學方面的不良反應。身體上的問題包括昏昏沉沉、食慾不振、嗜睡、失眠、頭痛、腹痛、動作異常、臉部和聲音的抽搐、牙關緊咬、皮膚問題、肝臓疾病、體重減輕、生長抑制、高血壓,以及心因性猝死。情緒上的困擾則有憂鬱、漠不關心、普遍的呆滯狀態、情緒起伏、瘋狂大哭、易怒、焦慮,以及對世界充滿敵意。精神醫學的問題包括強迫症狀、躁症、妄想、精神病發作,以及幻覺。派醋甲酯也會降低腦中的血流量和葡萄糖代謝,這些改變通常和「神經病理狀態」有關。(^42)
興奮劑的動物研究也令人擔憂。耶魯醫學院的科學家於1999年報告指稱,反覆使用安非他命使猴子展現出「異常行為」,且該行為在停藥後仍會維持相當長的時間。(^43)各種大鼠研究顯示,長時間使用派醋甲酯可能使多巴胺路徑變得永久性地去敏感化,而因為多巴胺是腦中的「回饋系統」,因此對兒童用藥可能會產生「體驗歡愉之能力減低」的成年人。(^44)達拉斯德州西南醫學中心的科學家發現,「前青春期」大鼠在使用派醋甲酯十五天後,會變成焦慮及憂鬱的「成年」大鼠。這些成年大鼠較少移動,對新環境反應不大,並展現出「性行為方面的缺陷」。他們的結論指出,在腦部仍在發育時「使用派醋甲酯將導致成年期的異常行為適應」。(^45)
以上就是利他能和其他注意力不足過動症藥物用藥成效的文獻。藥物在短期內改變了過動兒的行為,讓他們變成老師和某些家長們認為有幫助的那個樣子,但除此之外,藥物也在許多方面抹煞了兒童的生活,甚至可能會使兒童在生理上變成體驗歡樂的能力減退的成年人。而且如同我們將在本章稍後見到的,興奮劑還有另一項令人心碎的風險有待研究。
令人沮喪的結果 (p. 292)
距離現在不久,就在1988年,百憂解上市的那年,美國19歳以下的兒童,每250人僅有一人服用抗憂鬱劑。(^46)這有部分原因在於文化上普遍認為年輕人天生就是情緒善變,也很快就能從憂鬱中恢復;另有部分原因則是因為一個又一個的研究顯示,對這個年齡層的患者而言,三環類抗憂鬱劑的效果並未優於安慰劑。1992年,《兒童與青少年精神藥理學期刊》(Journal of Child and Adolescent Psychopharmacology)的一篇社論坦言,「無可迴避的事實是,研究結果的確不支持三環類抗憂鬱劑對於憂鬱青少年的療效。」(^47)
然而,當百憂解和其他選擇性血清素回收抑制劑被帶進市面、並以神奇藥物之名販售,開立給兒童的抗憂鬱劑處方數量也快速增加。兒童用藥的比例在1988到1994年間成長為三倍,到了2002年,美國19歲以下的兒童,每40位就有一位用藥。(^48)或許這些藥物能提供給兒童和青少年三環類抗憂鬱劑無法提供的短期益處,但不幸的是,我們無法藉由回顧科學文獻來證實情況是否真是如此,因為正如今日已普遍為人所知的,科學文獻內容已經完全被汙染了。從一開始,試驗的設計就帶有偏見;發表在科學期刊的結果也並未反映真實的數據;不良事件往往被淡化或省略;而負面結果的研究要不未獲發表,要不被編造為正面的結果。《刺絡針》(Lancet)2004的一篇社論寫道,「針對兒童的憂鬱症使用選擇性血清素回收抑劑的研究,是一段充斥著混淆、操弄,以及制度失敗的故事。」頂尖醫學院的精神科醫師參與這場科學上的欺詐,這整件事「濫用患者對醫師的信任」。(^49)
然而,對兒童施以藥物治療究竟是利是弊,透過迂迴的過程現出幾分精準的樣貌。在與選擇性血清素回收抑制劑相關的訴訟過程中,專家證人,其中最著名的是英國的大衛·希利和美國的彼得·布利金(Peter Breggin),得以一窺某些試驗數據,而他們觀察到藥物會增加自殺的風險。隨著他們將這項發現公開,加上有越來越多悲痛的家長訴說自己的孩子是如何在使用選擇性血清素回收抑制劑之後自殘,美國食品及藥物管理局被迫於2004年舉辦關於這項風險的聽證會:而這也導致食品及藥物管理局的湯瑪斯·拉夫倫(Thomas Laughren)出人意料地坦承該藥在兒童身上的效用:在15項兒童抗憂鬱劑試驗中,有12項以失敗收場。事實上,有六間製造商企圖將自家生產的抗憂鬱劑販售給兒童,而食品及藥物管理局拒絕了他們的申請。拉夫倫坦言,「這些研究結果發人深省。(^50)
食品及藥物管理局之所以核准百憂解可以在兒童身上使用,是因為拉夫倫所回顧的研究中,3項具正面結果的研究中有2項是來自此藥的試驗。但正如許多批評指出的,從科學的觀點看來,毫無理由能認定百憂解優於其他選擇性血清素回收抑制劑。在2項結果為正面的試驗中,對百憂解有反應的兒童比例,和其他另外12項失敗試驗的差不多;禮來大藥廠只是更擅於使用偏頗的試驗設計,讓藥物顯得有效。舉例來說,在百憂解結果為正面的2項試驗中,其中有一項就是一開始時先讓全部的兒童都服用一週的安慰劑,若他們在這段期間內有進步,就會被排除於研究之外;這個設計可降低對安慰劑產生反應的比例。接著,剩下的兒童會被隨機分派使用百憂解,並接受為期一週的評估,而只有那些對藥物「適應良好」的兒童可以加入研究。這個設計則可提高對藥物產生反應的比例。「甚至在研究開始前,」《倫理之人類心理學與精神醫學》(Ethical Human Psychology and Psychiatry)期刊主編強納森·李歐(Jonathan Leo)解釋道,「就已有一個機制,能使藥物組與安慰劑組之間的差異最大化-事先就將無反應者選定為安慰劑組,但將有反應者選定為藥物組。」(^51)然而就算是如此設計極度偏頗的試驗,以百憂解治療的兒童無論在自評或家長評量表上仍未優於安慰劑組。此外,該試驗無法在其「主要療效指標」(primary endpoint)顯現出氟西汀的療效,它的療效完全來自於精神科醫師所填寫的次要「改善」量表,而這些醫師是由禮來大藥廠資助來進行試驗的。
以上就是選擇性血清素回收抑制劑在憂鬱症兒童試驗的療效紀錄。多數試驗無法顯示用藥有任何益處,而百憂解之所以看來頗有療效,是因為禮來使用了整體而言有偏頗的試驗設計。2003年,英國的藥物與保健產品法規管理局(Medicines and Healthcare Regulatory Agency,MHRA)實質上禁止18歲以下的患者使用氟西汀以外的選擇性血清素回收抑制劑。英國科學家隨後回顧所有的相關資料,並在《刺絡針》報告指出他們支持「藥物與保健產品法規管理局達成的結論」。(^52)《刺絡針》的編輯在同一期的社論中解釋,真相是這些藥物「對兒童無效,而且有害」。(^53)澳洲科學家在《英國醫學期刊》以類似的文獻回顧附和前述說法,他們的文章生動地描述了這種欺騙的行為,也就是美國的精神科醫師打從一開始就是被雇用的,目的是使選擇性血清素回收抑制劑看起來對兒童有益。他們說道,正面結果研究的作者「不是誇大好處,就是淡化傷害,或兩者皆然」。這群澳洲人也回顧了禮來大藥廠針對兒童的氟西汀試驗,並判定「其療效證據無法使人信服」。因此,他們的結論是「並不建議(把任何抗憂鬱劑)當成治療選項,更遑論第一線的治療」。(^54)
既然在治療上毫無助益,現在我們剩下一件令人不快的工作,就是細數開立抗憂鬱劑處方給兒童和青少年所造成的傷害。我們先瞧瞧身體上出了什麽問題。選擇性血清素回收抑制劑可能造成失眠、性功能失調、頭痛、腸胃問題、眩暈、顫抖、緊張、肌肉抽痛、無力、癲癇發作,以及稱為靜坐不能的嚴重內在躁動,而其與暴力和自殺風險增加有關。至於這些藥物可引發的精神問題就更棘手了。麻州總醫院的提莫西·威倫斯(Timothy Wilens)和約瑟夫·畢德曼回顧82名以選擇性血清素回收抑制劑治療兒童的病歷,並判定其中有22%的兒童患有精神科所謂的不良事件(^ii),10%變成精神病,而另有6%出現躁症。「最令人困擾的不良用藥成效之一,就是情緒、認知,或行為的症狀惡化了,」他們這麽寫道,「而用藥所帶來的精神科不良事件,將可能造成重大損傷。」(^55)北卡羅萊納州的精神科醫師湯瑪斯·加爾提利(Thomas Gualtieri)判定,在他以選擇性血清素回收抑制劑治療的128位兒童和青少年中,有28%的患者發展出某種類型的「有害行為」。(^56)其他醫師則講述著他們以選擇性血清素回收抑制劑治療的年輕患者,是如何苦於恐慌發作、焦慮、緊張,和幻覺。
________________________________________
ii 譯注:受試者參加藥品試驗後發生不良狀況,而此狀況不一定與受試驗的藥品間有因果關係,即稱為不良事件。
這些研究發現陳述的,是被選擇性血清素回收抑制劑搞到生病的兒童和青少年,而那僅是短期內的結果。為了理解長期的風險,我們可以看看在成年人研究與動物研究中出現的問題。兒童若停止用藥,可預期會出現戒斷症狀,身體上和心理上皆然;若持續用藥數年,則有相當高的風險會轉變成慢性憂鬱症的狀態。一如美國精神醫學會曾在其教科書中所警告的,他們也可能會發展出「冷漠症候群」(apathy syndrome),「特點是失去動機、變得消極,並時常感到昏昏沉沉和『漠然』」。(^57)其他需要擔心的還包括記憶力喪失、認知衰退,以及血清素神經元的腫脹及變形,一如我們先前在動物研究上見到的那樣。
但又出現另一種疾病 (p. 297)
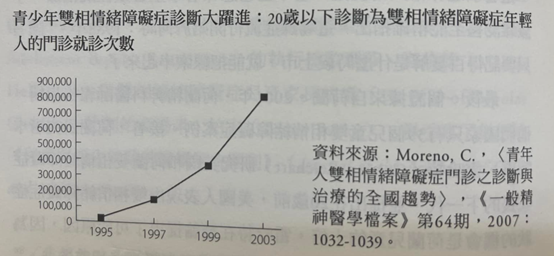
一開始是注意力不足過動症大爆發,緊接著出現了兒童憂鬱症擴散的消息,隔沒多久,1990年代躍入眾人眼簾的是青少年雙相情緒障礙症。報章雜誌主打此一現象,而精神醫學更再次以科學發現的故事解釋它的出現。「精神醫學界長久以來普遍認為,一直到青春期結束前,不要對兒童開出雙相情緒障礙症的診斷;還有兒童的躁症也極為罕見。」精神科醫師狄米崔·帕波羅斯(Demitri Papolos)在其暢銷書《雙相情緒障礙症兒童》(The Bipolar Child)内寫道。「但身處研究第一線的科學家開始證明,此病有可能出現在生命中非常早的時期,也遠比人們先前以為的更為普遍。」(^58)不過,今日被診斷為雙相情緒障礙症的兒童與青少年人數增加得太過驚人,從1995到2003年已經增加了四十倍,《時代》雜誌甚至在一篇標題為<年輕人與雙相情緒障礙症>(Young and Bipolar)的文章中問道,是否可能有某些其他的事情正在發生。(^59)「新起的疾病意識,可能並不足以說明青少年雙相情緒障礙症個案大爆發的情況,」該篇文章解釋道,「有些科學家擔心,環境或現代的生活方式中可能有某些東西,使原本可免於此病的兒童和青少年變成雙相情緒障礙症狀態。」(^60)
這樣的推論完全合理。一項這麽嚴重的精神疾病,長久以來都沒被人辨識出來,如今卻有醫師注意到數千名兒童變成失控的躁狂?但若像《時代》雜誌所提,環境中真有某些新東西攪動了這些行為,這場流行病就應該有一個合理的解釋。傳染原的攪動促使了流行病的出現,因此當我們追溯青少年雙相情緒障礙症的興起,其實真正想要發現的是:我們可以辨別出造成這場現代瘟疫的「外部因素」嗎?
正如我們先前知道的,在精神藥理學年代之前,躁鬱症是種罕見的疾病,1萬人中大概僅有一人受其影響;偶爾會在15至19歲之間發現首度發作的患者,但通常不會出現在20歲之前。最關鍵的是,它幾乎從未出現於13歲以下的兒童身上,且兒科醫師和醫學研究者皆時常強調這一點。
1945年,查爾斯·布拉德利指出兒童的躁症相當罕見,所以「最好避免對兒童作出躁鬱性精神病的診斷」。(^61)一位俄亥俄州的醫師路易斯·魯瑞(Louis Lurie)回顧了1950年的文獻,並發現「觀察者的結論是,躁症並不會發生在兒童身上」。(^62)兩年後,巴頓·霍爾(Barton Hall)回顧2,200位5至16歲精神病患的個案病史,發現躁鬱症僅有2例;且在這2個案例中,患者年齡皆已超過13歲。「這些事實為人們普遍的認知背書,那就是躁鬱狀態是發展中或已成熟人格的疾病。」霍爾說道。(^63)1960年,華盛頓大學的精神科醫師詹姆士·安東尼(James Anthony)為了找出躁鬱症的個案報告,搜遍醫學文獻,最終只找出三份。「發生於童年早期的躁鬱症,作為一種臨床現象仍需要說明。」他寫道。(^64)但接下來,這類個案報告卻慢慢開始一個接著一個出現。1960年代晚期到1970年代早期,精神科醫師開始針對注意力不足過動兒開立利他能的處方,華盛頓大學的小兒神經科醫師華倫·溫柏格(Warren Weinberg)1976年在《美國兒童疾病期刊》(AmericanJournal of Diseases of Childhood)寫道,該是這個領域要來了解兒童也是會變得躁狂的時候了。「接受兒童會有躁症的觀念是重要的,如此一來能辨認出受影響的兒童、重新定義疾病的自然史,而且能確立並提供給這些兒童適當的治療。」他寫道。(^65)
這便是醫學文獻中,兒童雙相情緒障礙症實際上被「發現」的時刻。在溫柏格的文章中,他回顧了5例個案病史,都是患有這種先前未被辨識出疾病的兒童,但他快速地帶過了其中一個事實,那就是5人中至少有3人,在變得躁狂之前曾以三環類抗憂鬱劑或利他能治療過。兩年後,麻州總醫院的醫師宣布他們辨認出9位患有躁鬱症的兒童,而他們也跳過了這9位中有7位曾以安非他命、派醋甲酯,或「其他影響行為之藥物」治療過的事實。(^66)1982年,加州大學洛杉磯分校神經精神醫學研究所的麥可·史特羅布(Michael Strober)和加百莉·卡爾森(Gabrielle Carlson)為青少年雙相情緒障礙症的故事加入新的轉折。他們以抗憂鬱劑治療的60位青少年中,有12位在三年內轉變成「雙相情緒障礙症」,大家可能會認為,這意味著是藥物造成了躁症,但史特羅布和卡爾森卻由此推論,他們的研究顯示了抗憂鬱劑可用來當作診斷的工具。不是抗憂鬱劑造成某些兒童變成躁症患者,而是藥物揭穿了雙相情緒障礙症,因為只有患有此病的兒童,才會為使用抗憂鬱劑的反應所苦。他們說道,「我們的資料意味著,不同亞型潛伏性憂鬱症之間的生物學差異,在青春期早期便已存在,且可偵測得到,而這種藥理學的試驗可當作一項可靠的輔助工具,為特定的青少年情感症候群劃定界線。」(^67)
沒多久,這種「揭穿」兒童雙相情緒障礙症的情況就開始頻繁發生。1980年代晚期到1990年代早期,利他能和抗憂鬱劑的處方快速增加,與此同時也開始爆發雙相情緒障礙症的流行。收治於精神病房,帶有敵意、具攻擊性且失控的兒童人數暴增,1995年,奥瑞岡研究所的彼得·盧因森(Peter Lewinsohn)歸結這個現象,指出如今全美國有1%的青少年患有雙相情緒障礙症。(^68)三年後,卡爾森報告指出在她所屬的大學醫院內接受治療的小兒科病患,63%患有躁症,而這其實是精神藥理學年代以前的醫師幾乎從未在兒童身上見到的症狀。她提到,「躁症症狀是通則,而非例外」。(^69)確實,盧因森的流行病學資料也馬上就過時了。出院後帶有雙相情緒障礙症診斷的兒童人數在1996到2004年間上升了五倍,以致於如今每50位美國青春期兒童中,據稱就有一位遭到這種「猛烈的精神疾病」襲擊。「我們還沒有確切的數字,」德州大學的精神科醫師羅伯特·赫希菲爾德(Robert Hirschfeld)在2002年這麽告訴《時代》雜誌,「除非我們知道它就在那兒,而且它的診斷受到低估。」(^70)
我們正經歷一場流行病時代的來臨,而歷史透露了它的興起與對兒童開立興奮劑和抗憂鬱劑處方的步調一致。
創造雙相情緒障礙症兒童(p. 301)
考慮到年代,我們應該能找出資料解釋為何興奮劑和抗憂鬱劑會造成這種醫源性的效應;應該會有資料顯示,若你對500萬名兒童和青少年投以此藥治療,有20%左右病況會惡化,且得出雙相情緒障礙症的診斷;應該會有醫源性傷害的證據,在數學上加總後能得出一場流行病。
讓我們從利他能開始看起。
其實在利他能的處方主導一切之前,安非他命會攪動精神病與躁症發作一事就早已廣為人知。安非他命的確如此,以致於精神醫學研究者把這種效果,當作支持思覺失調症多巴胺假說的證據;安非他命提高腦中的多巴胺濃度,意味著精神病是因這種神經傳導物質過多所造成的。1974年,加州大學聖地牙哥分校醫學院的大衛·賈納斯基(David Janowsky)醫師對此假說進行測試,他把三種會提高多巴胺的藥物:右旋安非他命(dextroamphetamine)、左旋安非他命(levamphetamine),以及派醋甲酯,開給思覺失調症的患者服用。這三種藥都會讓他們的精神病變得更嚴重,但派醋甲酯的效果最強,會讓症狀變嚴重的程度高達兩倍之多。(^71)
既然已經知道派醋甲酯會引發這種症狀,精神醫學自然便可預期,將利他能開給孩童使用可能會導致許多人患上躁症或精神病發作的毛病。雖然尚未明確地將其風險量化,加拿大的精神科醫師在1999年報告指出,以興奮劑對過動症兒童進行治療,平均治療期為二十一個月,96位患者中有9位發展出「精神病症狀」。(^72)2006年,美國食品及藥物管理局發布了一份針對此風險的報告。2000到2005年,該單位接到約1,000份報告指出,興奮劑會在兒童和青少年身上引發精神病和躁症;一般普遍認為美國醫療監督系統(MedWatch)的報告數字僅占實際不良事件的1%,所以這表示在那五年期間,有10萬名被診斷為過動症的年輕人染上精神病或躁症發作。同時,食品及藥物管理局判定,這些發作通常出現在對精神病「並無可辨認之風險因子的患者」身上,也就是說,他們的狀況顯然是藥物引起的,而且有「一大部分」的案例是發生在10歲或不到10歲的兒童身上。「驚人的是,在小孩子身上出現的幻覺,多數同時兼有視覺與觸覺,包括昆蟲、蛇,和蟲子。」食品及藥物管理局如此寫道。(^73)
一旦出現這種由藥物引發的精神病,這些兒童通常就會被診斷患有雙相情緒障礙症。此外,由於用藥導致過動症變化為雙相情緒障礙症這種診斷學的發展,已經廣受該領域專家的認可。在一項針對195名雙相情緒障礙症兒童和青少年的研究,狄米崔·帕波羅斯發現有65%的受試者「對興奮劑藥物有輕躁、躁症,以及具攻擊性的反應」。(^74)2001年,辛辛那提大學醫學中心的梅莉莎·德爾貝洛(Melissa DelBello)報告指出,在34位因躁症住院治療的青少年中,有21位「在情感障礙症發作前」曾使用興奮劑。她坦言,這些藥物可能「促發那些原本不會發展出雙相情緒障礙症的兒童產生憂鬱症及/或躁症」。(^75)
但興奮劑其實還有一個更大的問題,它們會使兒童興奮或沮喪的狀態,變成以天作為循環的週期。當兒童服用此藥,突觸的多巴胺濃度增加,進而造成興奮的狀態。所以服藥的兒童可能會變得更有活力、更專注,以及更有警覺心;也可能會變得焦慮、易怒、具攻擊性、有敵意,且無法入睡,更極端的興奮症狀還包括強迫和輕躁行為。但當藥物離開腦部,突觸的多巴胺濃度大幅下降,就可能反而導致前述沮喪症狀的出現,例如疲倦、嗜睡、漠不關心、社交退縮,以及憂鬱。但關鍵是,這類興奮和沮喪的症狀正是美國國家精神衛生研究院辨別出的雙相情緒障礙症兒童的特點。美國國家精神衛生研究院指稱,兒童躁症的症狀包括更有活力、密集的目標導向活動、失眠、易怒、躁動,以及具破壞性的行為爆發;憂鬱的症狀則包括失去活力、社交孤立、對事物失去興趣(漠不關心),以及情緒低落。
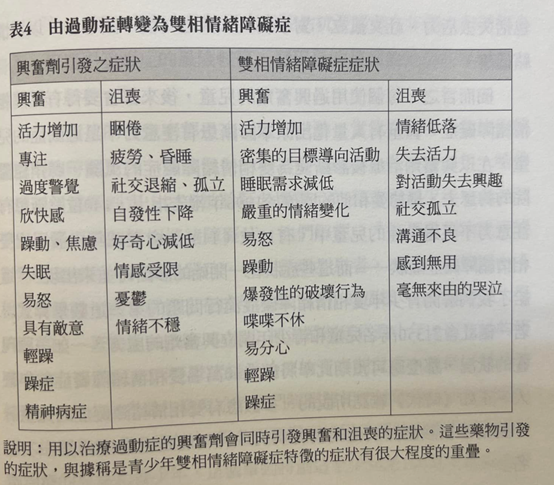
簡而言之,每個使用過興奮劑的兒童,後來都會變得有點雙相情緒障礙症,甚至有人量化出原本診斷患有注意力不足過動症的兒童,在以興奮劑治療後診斷變為雙相情緒障礙症的風險。麻州總醫院的約瑟夫·畢德曼和他的同僚於1996年報告指出,140位診斷患有注意力不足過動症的兒童中,有15位(11%)會在四年內發展出雙相情緒障礙症症狀—-而這些症狀在一開始的診斷時並未出現。(^76)這給了我們解開青少年雙相情緒障礙症流行問題的第一道數學算式:若一個社會對350萬名兒童和青少年開立興奮劑的處方,一如美國現在的狀況,那麽應可預期此舉將創造40萬名雙相情緒障礙症的年輕人。正如《時代》雜誌所說的,多數患有雙相情緒障礙症的兒童,一開始是被診斷為其他的精神疾病,「可能是過動症的第一次點名」。
現在讓我們來看看選擇性血清素回收抑制劑。
抗憂鬱劑會在成人身上引發躁症發作已是社會大眾普遍認可的事實,自然也會在兒童身上引發相同問題。早在1992年,開立選擇性血清素回收抑制劑的處方給兒童才剛開始,匹茲堡大學便有研究報告指出,使用百憂解治療的8到19歲男孩中,有23%出現躁症或類似躁症的症狀,另有19%發展出「藥物引發的」敵意。(^77)在禮來大藥廠第一項將百憂解用於兒童憂鬱的研究中發現,使用該藥治療的兒童6%會有躁症發作;安慰劑組則完全沒有出現這個現象。(^78)同時,也有報告指稱無鬱寧(Luvox)會造成18歲以下的兒童有4%的躁症比例。(^79)2004年,耶魯大學的研究者評估抗憂鬱劑在年輕人和老年人身上,何者引發躁症的風險較高,發現風險最高的是那些年紀在13歲以下的患者。(^80)
前面引述的發生率都是來自短期試驗;當兒童和青少年使用抗憂鬱劑的時間更長,風險發生的機率還會繼續上升。1995年,哈佛的精神科醫師判定,25%被診斷為憂鬱症的兒童和青少年,會在二至四年間轉變為雙相情緒障礙症。他們解釋,「抗憂鬱劑治療可能容易引起年輕人轉變為躁症、快速循環型患者,或造成其情感上不穩定的狀態,幾乎就像它在成年人身上所作的那樣。(^81)華盛頓大學的芭芭拉·蓋勒(Barbara Geller)把追蹤期延長到十年,而在她的研究中約有半數原本因憂鬱症接受治療的青春期兒童,最終以雙相情緒障礙症收場。(^82)這些發現給了我們解開雙相情緒障礙症流行問題的第二道數學算式:若有200萬名因憂鬱而使用選擇性血清素回收抑制劑治療的兒童和青少年,這個舉動將創造至少50至100萬雙相情緒障礙症的年輕人。
我們現在有了足以說明這場醫源性流行病的數字:患有雙相情緒障礙症的兒童中,有40萬名是經由過動症之門而來,另外至少有50萬名則是經由抗憂鬱劑之門而來。還有另一個方法可以驗證這個結論:研究者調查青少年雙相情緒障礙症患者時是否發現,多數患者都是經由這兩條醫源性路徑其中一條而來?
結果如下。在2003年一項針對79位青少年雙相情緒障礙症患者的研究中,路易斯維爾大學的精神科醫師里夫·埃爾一馬雷克判定有49人(62%)在轉變為躁症前,曾以興奮劑或抗憂鬱劑治療。(^83)同年,帕波羅斯報告指出在他研究的195位雙相情緒障礙症兒童中,有83%一開始是被診斷為其他精神疾病,且全部研究對象中,有三分之二曾使用過抗憂鬱劑。(^84)最後,賈尼·費達(Gianni Faedda)在1998到2000年間發現,他在紐約市路西歐·比尼情緒障礙診所(Lucio Bini Mood Disorders Clinic)治療過的雙相情緒障礙症兒童中,有84%先前曾以精神科用藥治療。「驚人的是,(案例中)只有不到10%一開始被診斷為雙相情緒障礙症。」費達寫道。(^85)
毫不令人意外的是,家長們都見證了這個醫療導致傷害的過程。1995年5月,兒童與青少年雙相情緒障礙症基金會(Child and Adolescent Bipolar Foundation)的執行總監瑪莎·海倫德(Martha Hellander)與雙相情緒障礙症兒童家長組織(Parents of Bipolar Children)的創始者湯米·柏克(Tomie Burke),聯手寫了封信給《兒童與青少年精神醫學學會期刊》(Journal of the Academy of Childand Adolescent Psychiatry):
我們的孩子剛開始接受注意力不足過動症的診斷時,被投以興奮劑或抗憂鬰劑,而他們若非對藥物沒有反應,就是為躁症症狀所苦,憤怒、失眠、躁動、言語急迫,諸如此類。以一般人的用語來說,家長們稱此為「情緒緊繃」。首次住院治療發生在我們的孩子處於躁症或混合狀態的時期(包括作勢要自殺和試圖自殺),而這些病況是由興奮劑、三環類抗憂鬱劑,或選擇性血清素回收抑制劑所引發,或加重的。(^86)
有這麽多拿著選擇性血清素回收抑制劑處方的青少年,大學校園內也開始爆發一波躁症的流行。2002年有一篇標題為く校園危機>(Crisis on the Campus)的文章,其中提到《今日心理學》(Psychology Today)雜誌報導,越來越多學生才剛進入大學手中就拿著抗憂鬱劑處方,而他們在面臨學校定期考試時嚴重地崩潰了。「我們每年都看到越來越多的學生經歷第一次的躁症發作,」芝加哥大學諮商服務的負責人莫頓·西佛曼(Morton Silverman)說道,「這會引起非常大的混亂。基本上它意味著學生必須住院治療。」該雜誌甚至能精確指出,這場躁症流行開始於何時:1988年。(^87)讀者只要記得百憂解是什麽時候上市,就能把線索串起來了。
最後一個證據來自荷蘭。2001年,荷蘭精神科醫師報告指稱,他們國家只有39個兒童雙相情緒障礙症案例。接著,荷蘭研究者卡特琳·雷哈特(Catrien Reichart)研究美國和荷蘭雙相情緒障礙症家長的下一代,並提出在20歲前,美國人表現出雙相情緒障礙症症狀的機會是荷蘭兒童的十倍。雷哈特在結論提出了可能原因,因為「在美國開給兒童抗憂鬱劑和興奮劑的處方,較荷蘭多出許多」。(^88)
所有的一切,講的是一場幾乎全都是由醫療造成的流行病。五十年前,醫師幾乎從未在青春期前的兒童身上見到躁鬱症,也很少在青少年身上作出這個診斷。接著,兒科醫師和精神科醫師開始開利他能的處方給注意力不足過動的兒童,突然間醫學期刊就開始出現躁症兒童的案例報告。這個問題隨著利他能的處方增加而成長,在選擇性血清素回收抑制劑引進時爆發。接下來的研究顯示,這兩種藥物通常都會在兒童和青少年身上造成雙相情緒障礙症症狀。正是這兩個「外來物質」替這場流行病火上加油,而且大家應該要記得,它們的確會擾亂正常的腦部功能。那些到醫院急診室的躁症兒童,他們的多巴胺路徑和血清素路徑已被藥物改變,如今以「異常」的方式運作著。在此,你可以一步一步用邏輯解釋這場流行病。
另外至少還有三種方法可以診斷出青少年的雙相情緒障礙症。如同埃爾一馬雷克、帕波羅斯,以及費達皆發現的,有些被診斷為雙相情緒障礙症的兒童和青少年之前並未使用抗憂鬱劑或興奮劑,而要找出這些患者大多從何而來是相當容易的事情。首先,哈佛的精神科醫師約瑟夫·畢德曼主導了1990年代診斷界定的擴張,他提議兒童不需要等到躁症發作才將其診斷為雙相情緒障礙症,極端「易怒」就可視為雙相情緒障礙症的證據。其次,今日許多州的寄養兒童(foster children)通常都會被診斷患有雙相情緒障礙症,他們的憤怒顯然並非因為出生在功能失常的家庭,而是生物學上的疾病所致。最後,現在通常會將惹上法律問題的青少年歸咎於是因為精神疾病的緣故。許多州會設置「精神衛生法庭」,之後也是將這群年輕人送進醫院和精神病院,而非矯正機構,這群年輕人也被算進雙相情緒障礙症的人數當中。
等在前方的命運 (p. 309)
一如本書先前所揭露的,過去四十年來,雙相情緒障礙症成年患者的治療結果戲劇性地惡化,而最差的治療結果出現於那些有「混合狀態」和「快速循環」症狀的患者身上。成人的這種臨床病程在精神藥理學年代之前幾乎前所未見,顯然與抗憂鬱劑的使用相關,同時悲慘之處在於,這些症狀也正是折磨絕大多數青少年雙相情緒障礙症患者的症狀。他們展現的症狀「和報告中病況嚴重、對治療反應不佳的臨床狀況類似」,芭芭拉·蓋勒於1997年如此解釋。(^89)
因此,這不只是兒童變成雙相情緒障礙症患者的故事;它是兒童受到一種特別嚴重的雙相情緒障礙症折磨的故事。帕波羅斯發現在他的195位青少年雙相情緒障礙症患者中,有87%為「極度、極度快速循環」所苦,意即他們持續在躁症和鬱症的情感狀態之間轉換。(^90)同樣地,費達判定他在路西歐·比尼情緒障礙診所治療的青少年雙相情緒障礙症患者中有66%是「極度、極度快速循環者」,而有另外19%的患者,其快速循環的情形只是稍微不那麽極端。「相較於有些雙相情緒障礙症成年患者那種雙相性、偶發且相對緩慢的循環病程,兒童形式的雙相情緒障礙症通常涉及混合情感狀態,以及亞慢性、不穩定且持久不斷的病程。」費達這麽寫道。(^91)
從追蹤結果的研究可以發現,這些兒童的長期預後不佳。美國國家精神衛生研究院在其雙相情緒障礙症系統治療提昇計畫(Systematic Treatment enhancement program for Bipolar Disorder, STEP-BD)中的一部分記錄了542名兒童和青少年雙相情緒障礙症患者的結果,而其報告指出,未成年的疾病發作「與更高的焦慮症共病比例、物質濫用、更頻繁的復發、平穩心情(正常情緒)較短,以及更多的自殺企圖與暴力之可能性相關」。(^92)匹茲堡大學的包里斯·波馬海爾(Boris Birmaher)判定「早期發作」的雙相情緒障礙症患者約有60%的時間沒有症狀,而且他們一年中的「相性」轉換,即從鬱症轉到躁症,或從躁症轉到鬱症,相當驚人地有16次之多。青春期前的患者「比起青春期後發作的雙相情緒障礙症患者,其復原機會只有一半」,他說道,而且「可預期這些兒童成年後會對治療反應不佳」。(^93)德爾貝洛追蹤一群因雙相情緒障礙症首度發作而住院治療的青少年,並指出一年內僅有41%的患者功能恢復。(^94)波馬海爾判定,這種損害在第一年之後會持續惡化。「無論你是幾歲發作,雙相情緒障礙症造成的功能損害似乎會在青春期增加。(^95)
被診斷為雙相情緒障礙症的年輕人,一般會被投以藥物雞尾酒治療,其中包括非典型抗精神病劑和情緒穩定劑,這意味著他們腦中的幾種神經傳導物質路徑現在被弄得一團糟,自然地,這項治療並不會使他們回復健康,不論情緒上或是身體上。2002年,蓋勒的報告指出,患有雙相情緒障礙症的年輕人在使用兩年的鋰鹽、抗憂鬱劑,以及情緒穩定劑之後,並沒有過得更好。她同時也補充,那些使用神經抑制劑治療的患者「顯然比未使用神經抑制劑的患者更不可能恢復」。(^96)六年後,一間賓州的顧問公司,海耶斯股份有限公司(Hayes Inc.),為這些健康照護提供者進行了「公正的」藥物評估,結論指出,並無良好的科學證據能支持,將情緒穩定劑或非典型抗精神病劑作為兒童雙相情緒障礙症處方是安全或具有療效的。「我們的發現意味著,到目前為止,抗痙攣藥物或非典型抗精神病劑並無法推薦給被診斷為雙相情緒障礙症的兒童使用。」海耶斯的資深分析師伊莉莎白·豪斯莫勒(Elisabeth Houtsmuller)說道。(^97)這些報告證實了藥物缺乏療效,但正如豪斯莫勒所說,這些「藥物治療」的副作用「令人擔憂」,特別是非典型抗精神病劑可能會造成代謝失調、荷爾蒙異常、糖尿病、肥胖、情感遲鈍,以及遲發性運動障礙。(^iii)最後,這些藥物會引起認知衰退,研究者也預測持續使用藥物雞尾酒的兒童,在進入成人期後有早逝的可能。
這就是此種醫源性疾病的長期病程:一名可能是過動或沮喪的兒童被施以藥物治療;但這種藥物治療會引起躁症發作或某種程度的情緒不穩定,接下來再給這名兒童開立藥物雞尾酒處方,導致其終生失能。
________________________________________
iii 在一篇2008年由歐洲神經藥理學學院發表的報告中,西班牙研究者觀察到「服用非典型抗精神病劑時,兒童與青少年經歷不良事件的風險似乎比成人更高,諸如錐體外症狀(動作障礙)、泌乳激素升高(高荷爾蒙濃度)、鎮靜、體重增加,以及代謝方面的效果」。報告中亦指出,這些風險在女孩身上發生的機率可能比男孩更高。
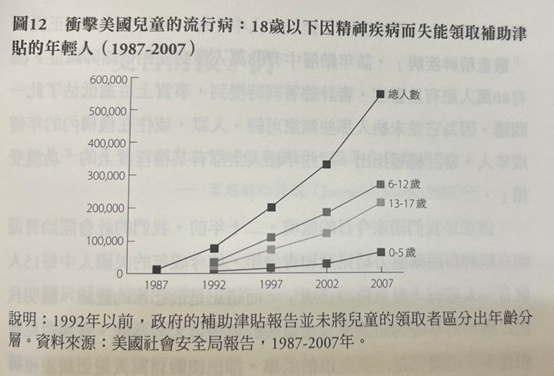
失能者的數字(p. 312)
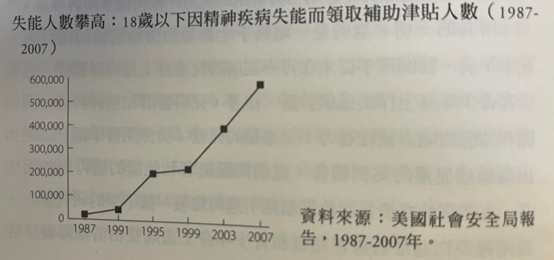
目前還沒有一份夠好的研究專門指出,「早期發作」的雙相情緒障礙症患者,在成年之後有多少比例會名列補助津貼或失能給付的名冊。然而,因「嚴重精神疾病」而接受補助津貼的兒童人數驚人成長,說明了此病已經造成多大的破壞。1987年有16,200名18歲以下的年輕人因精神疾病而失能並名列補助津貼名冊,而他們在總體失能兒童的人數只占不到6%;二十年後,補助津貼名冊上有561,569位因精神疾病而失能的兒童,而他們在總體失能兒童裡的比例是50%。這場流行病甚至波及學齡前的兒童。開立精神科用藥處方給2至3歲的兒童,從十年前開始逐漸變得普及,而可以確定的是,6歲以下因嚴重精神疾病而接受補助津貼的人數在那之後翻為三倍,從2000年的22,453人上升到2007年的65,928人。(^98)
從補助津貼的數字上僅能看到已造成的傷害,事實上,到處都有兒童與青少年心理健康惡化的證據。1995到1999年,精神科相關的兒童急診次數增加了59%。(^99)美國公衛署沙契爾於2001年宣告,全國兒童心理健康的惡化構成了「一場健康危機」。(^100)接下來,大學院校突然開始思考,為何他們的學生裡有這麽多人為躁症發作所苦、或是有精神方面的行為問題;一份2007年的調查發現,每6名大學生中就有一人在過去的一年內曾刻意「割傷或燙傷自己」。(^101)這一切使得美國審計總署開始調查到底發生了什麽事。而其2008年的報告指稱,在18至26歲的年輕成年人中,每15人就有一人現正處於「嚴重精神疾病」,該年齡層中有68萬人患有雙相情緒障礙症,另有80萬人患有重鬱症,審計總署同時提到,事實上這還低估了此一問題,因為它並未納入那些無家可歸、入獄,或住在機構內的年輕成年人。審計總署指出,這些年輕人全都有某種程度上的「功能受損」。(^102)
這正是我們國家今日的處境。二十年前,我們的社會開始普遍開立精神科用藥處方給兒童和青少年,如今成年的美國人中每15人就有一人患有「嚴重精神疾病」,而這正是最悲慘的證據,證明我們以藥物為基礎的照護模式所造成的傷害遠大於益處。普遍對兒童和青少年用藥只是沒多久以前的事,卻已使數百萬人走上終生罹病之路。
第十一章 散布至兒童的流行病
1.B.Carey “What’s wrong with a child? Psychiatrists often disagree,”New York Times, November 11,2006.
2. R.Kessler, “Mood disorders in children and adolescents,” Biological Psychiatry 49
(2001):1002-1014. 3. J.O’Neal,Child and Adolescent Psycbopbarmacology Made Simple (Oakland,CA: New Harbinger Publications, 2006), 6.
4.R.Mayes,Medicating Children(Cambridge,MA:Harvard University Press,2009), 46.
5. G.Jackson,“Postmodern psychiatry,” unpublished paper, September 2,2002.
6. Mayes,Medicating Children,54.
7. Ibid,61.
8.R. Mayes,“ADHD and the rise in stimulant use among children,”Harvard Review ofPsychiatry 16 (2008):151-166.
9. G.Golden, “Role of attention deficit hyperactivity disorder in learning disabilities,”. Seminars in Neurology 11 (1991):35-41.
10. NIH Consensus Development Conference statement, “Diagnosis and treatment of attention deficit hyperactivity disorder,” November 16-18,1998.
11. P.Breggin, Talking Back to Ritalin (Cambridge,MA: Perseus Publishing,2001), 180.
12. S. Hyman, “Initiation and adaptation: a paradigm for understanding psychotropic drug action,” American Journal of Psychiatry 153 (1996): 151-161.
13. Breggin, Talking Back to Ritalin,83.
14. H. Rie,“Effects of methylphenidate on underachieving children,” Journal of Consulting and Clinical Psychiatry 44(1976):250-260.
15. C. Cunningham, “The effects of methylphenidate on the mother-child interactions of hyperactive identical twins,” Developmental Medicine Child Neurology 20 (1978):634-642.
16. N.Fieder, “The effects of stimulant drugs on curiosity behaviors of hyperactive boys,”Journal of Abnormal Child Psychology 11 (1983):193-206.
17. T. Davy, “Stimulant medication and short attention span,”Journal of Developmental Bebavioral Pediatrics 10(1989):313-318.
18. D.Granger,“Perceptions of methylphenidate effects on hyperactive children’s peer interactions,”Journal of Abnormal Child Psycbology 21 (1993):535-549.
19. J. Swanson, “Effects of stimulant medication on learning in children with ADHD,”Journal of Learning Disabilities 24 (1991):219-230.
20. Breggin, Talking Back to Ritalin,92.
21.J. Richters,“NIMH Collaborative Multisite Multimodal Treatment Study of Children with ADHD,”Journal of the American Academy of Child Adolescent Psychiatry 34(1995):987-1000.
22. T.Spencer, “Pharmacotherapy of attention-deficit hyperactivity disorder across the life cycle,”Journal of the American Academy of Child Adolescent Psychiatry 35 (1996):409-432.
23. E.Sleator,“How do hyperactive children feel about taking stimulants and will they tell the doctor?” Clinical Pediatrics 21 (1982): 474-479.
24. D. Jacobvitz, “Treatment of attentional and hyperactivity problems in children with sympathomimetic drugs,” Journal ofthe American Academy of Child Adolescent Psychiatry 29(1990):677-688.
25. A. Sroufe, “Treating problem children with stimulant drugs,” New England Journal of Medicine 289 (1973): 407-413.
26. Ibid.
27. Rie, “Effects of methylphenidate.”
28. R. Barkley,“Do stimulant drugs improve the academic performance of hyperkinetic children?” Clinical Pediatrics 8 (1978): 137-146.
29. Swanson, “Effects of stimulant medication.”
30. C.Whalen, “Stimulant pharmacotherapy for attention-deficit hyperactivity disorder,” in S. Fisher and R. Greenberg, eds., From Placebo to Panacea (New York: John Wiley & Sons,1997),329.
31. R. Schachar,“Attention-deficit hyperactivity disorder,” Canadian Journal of Psychiatry 47 (2002):337-348.
32. Whalen,“Stimulant pharmacotherapy,”327.
33. P.Breggin,“Psychostimulants in the treatment of children diagnosed with ADHD,”International Journal of Risk Safety in Medicine 12(1993):3-35.
34. Ibid.
35. Richters,“NIMH Collaborative Multisite.”
36. P.Jensen,“3-year follow-up of the NIMH MTA study,”Journal of the American Academy of Child & Adolescent Prychiatry 46(2007):989-1002.見第997頁圖表所呈現的藥物使用情況。
37.The MTA Cooperative Group,”A 14-month randomized clinical trial of treatment strategies for attention-deficit/hyperactivity disorder,”Archives of General Psychiatry 56(1999):1073-1086.
38. Jensen,“3-year follow-up.”39. B.Molina,“Delinquent behavior and emerging substance use in the MTA at 36 months,”Journal of the American Academy of Child Adolescent Psychiatry 46 (2007):1028-1039.
40. B.Molina,“MTA at 8 years,” Journal of the American Academy of Child Adolescent Psychiatry 48(2009):484-500.
41. C. Miranda,“ADHD drugs could stunt growth,” Daily Telegraph (UK),November 12,2007.
42. Breggin, Talking Back to Ritalin;K. Bolla,“The neuropsychiatry of chronic cocaine abuse,”Journal of Neuropsychiatry and Clinical Neurosciences 10 (1998): 280-289.
43. S. Castner,“Long-lasting psychotomimetic consequences of repeated low-dose amphetamine exposure in rhesus monkeys,” Neuropsychopbarmacology 20(1999): 10-28.
44. W. Carlezon,“Enduring behavioral effects of early exposure to methylphenidate in rats,” Biological Psychiatry 54(2003):1330-1337.
45. C. Bolaños,“Methylphenidate treatment during pre- and periadolescence alters behavioral responses to emotional stimuli at adulthood,” Biological Psychiatry 54 (2003):1317-1329.
46. J.Zito,“Rising prevalence of antidepressants among US youths,” Pediatrics 109 (2002):721-727.
47. R.Fisher,From Placebo to Panacea (New York:John Wiley & Sons, 1997),309.
48. T. Delate,“Trends in the use of antidepressants in a national sample of commercially insured pediatric patients, 1998 to 2002,” Psychiatric Services 55 (2004):387-391.
49. Editorial,“Depressing research,”Lancet 363 (2004):1335.
50. T.Laughren, Memorandum,“Background comments for Feb.2,2004 meeting of psychopharmacological drugs advisory committee,” January 5,2004. Accessed at fda.gov.
51. J. Leo,“The SSRI trials in children,” Ethical Human Psychology and Psychiatry 8 (2006):29-41.
52. C. Whittington, “Selective serotonin reuptake inhibitors in childhood depression,”Lancet 363(2004):1341-1345.
53. Editorial,“Depressing research,”Lancet 363(2004):1335.
54. J.Jureidini,“Efficacy and safety of antidepressants for children and adolescents,”
British Medical Journal 328 (2004):879-883.
55. T. Wilens, “A systematic chart review of the nature of psychiatric adverse events in children and adolescents treated with selective serotonin reuptake inhibitors,”Journal of Child and Adolescent Psychopharmacology 13(2003):143-152.
56. T.Gualtieri,“Antidepressant side effects in children and adolescents,” Journal of Child and Adolescent Psychopharmacology 16(2006):147-157.
57.P.Breggin,Brain-Disabling Treatments in Psychiatry(New York:Springer Publishing Company,2008),153.
58. D.Papolos,The Bipolar Child (New York:Broadway Books,2000),xiv.
59. C. Moreno, “National trends in the outpatient diagnosis and treatment of bipolar disorder in youth,”Archives of General Psychiatry 64 (2007):1032-1039.
60. J.Kluger,“Young and Bipolar,” Time,August 19,2002.
61.L. Lurie,“Psychoses in children,”Journal of Pediatrics 36(1950):801-809.
62. Ibid.
63. B. Hall, “Our present knowledge about manic-depressive states in childhood,”Nervous Child 9 (1952): 319-325.
64. J. Anthony,“Manic-depressive psychosis in childhood,”Journal of Child Psychology and Psychiatry 1 (1960):53-72.
65. W.Weinberg,“Mania in childhood,” American Journal of Diseases of Childhood 130 (1976):380-385.
66. R. DeLong,“Lithium carbonate treatment of select behavior disorders in children suggesting manic-depressive illness,”Journal of Pediatrics 93(1978):689-694.
67. M. Strober, “Bipolar illness in adolescents with major depression,” Archives of General Psychiatry 39(1982):549-555.
68. P. Lewinsohn, “Bipolar disorders in a community sample of older adolescents,”Journal of the American Academy of Child Adolescent Psychiatry 34(1995):454-463.
69. G. Carlson,“Manic symptoms in psychiatrically hospitalized children-what do they mean?” Journal of Affective Disorders 51 (1998):123-135.
70. J.Kluger,“Young and Bipolar.”71. D.Janowsky,“Proceedings: effect of intravenous d-amphetamine,l-amphetamine and methylphenidate in schizophrenics,”Psychopharmacology Bulletin 19 (1974):15-24.
72.E.Cherland,“Psychotic side effects of psychostimulants,” Canadian Journal of Psycbiatry 44(1999):811-813.
73.K.Gelperin,”Psychiatric adversc events associated with drug treatment of ADHD;”FDA,Center for Drug Evaluation and Research,March 3,2006.
74. D.Papolos,”Bipolar disorder,co-occurring conditions, and the need for extreme caution before initiating drug treatment,”Bipolar Child Newsletter 1 (November
1999). 75.M.DelBello,“Prior stimulant treatment in adolescents with bipolar disorder,”Bipolar Disorders 3(2001):53-57.
76. J.Biederman,“Attention-deficit hyperactivity disorder and juvenile mania,”Journal of the American Academy of Child Adolescent Psychiatry 35 (1996):997-1008.
77. J. Jain,“Fluoxetine in children and adolescents with mood disorder,”Journal of Child Adolescent Psychopharmacology 2(1992):259-265.
78. G.Emslie,“A double-lind, randomized, placebo-controlled trial of fluoxetine in children and adolescents with depression,” Archives of General Psychiatry 54(1997): 1031-1037.
79. P.Breggin,The Anti-Depressant Fact Book (Cambridge,MA: Perseus Publishing, 2001),116.
80. A. Martin,“Age effects on antidepressant-induced manic conversion,” Archives of Pediatrics Adolescent Medicine 158 (2004):773-780.
81. G. Faedda, “Pediatric onset bipolar disorders,” Harvard Review of Psychiatry 3 (1995):171-195.
82. B. Geller,“Bipolar disorder prospective follow-up of adults who had prepubertal major depressive disorder,” American Journal of Psychiatry 158 (2001):125-127.
83. D.Cicero,“Antidepressant exposure in bipolar children,”Psychiatry 66(2003):317-322.
84. D.Papolos,“Antidepressant-induced adverse effects in juvenile-onset bipolar disorder,” paper presented at the Fifth International Conference on Bipolar Disorder,June 12-14,2003,Pittsburgh,PA.
85. G.Faedda,“Pediatric bipolar disorder,” Bipolar Disorders 6 (2004):305-313.
86.M.Hellander,“Children with bipolar disorder,” Journal of the American Academy of Child Adolescent Psychiatry 38(1999):495.
87. H.Marano,“Crisis on the campus,”Psychology Today,May 2,2002.
88. C. Reichart, “Earlier onset of bipolar disorder in children by antidepressant or stimulants,” Journal of Affective Disorders 78 (2004):81-84.Also see abstracts presented at the Fourth International Conference on Bipolar Disorder in Pittsburgh, June 2001.
89. B.Geller,“Child and adolescent bipolar disorder,” Journal of the American Academy of Child Adolescent Psychiatry 36(1997):1168-1176.
90. Papolos,“Antidepressant-induced adverse effects.”
91. G. Faedda,“Treatment-emergent mania in pediatric bipolar disorder,” Journal of Affective Disorders 82(2004):149-158.
92. R. Perlis, “Long-term implications of early onset in bipolar disorder,” Biological Psychiatry 55(2004):875-881.
93. B. Birmaher, “Course and outcome of bipolar spectrum disorder in children and adolescents,”Development and Psychopathology 18 (2006):1023-1035.
94. M.DelBello, “Twelve-month outcome of adolescents with bipolar disorder following first hospitalization for a mania or mixed episode,” American Journal of Psychiatry 164(2007):582-590.
95. T. Goldstein, “Psychosocial functioning among bipolar youth,” Journal of Affective Disorders 114(2009):174-183.
96. B.Geller,“Two-year prospective follow-up of children with a prepubertal and early adolescent bipolar disorder phenotype,” American Journal of Psychiatry159 (2002): 927-933.
97.“Hayes says new treatments for pediatric bipolar disorder not ready for prime time”(December 3,2008 press release),accessed at hayesinc.com,August 2,2009.
98. Social Security Administration, annual statistical reports on the SSI program, 1996-2008;Social Security Bulletin,Annual Statistical Supplement,1988-1992.
99. Pediatric Academic Societies, “Pediatric psychiatry admissions on the rise,”May 16, 2000,press release.
100.D.Satcher,Report of Surgeon General’s Conference on Children’s Mental Health (U.S. Dept.of Health and Human Services,2001.).
101.B.Whitford,”Depression,eating disorders and other mental illneses are on the rise,”Newsweek,August 27,2008.
102.U.S.Government Accountability Office,“Young adults with serious mental illness” (June 2008).
精神病大流行:歷史、統計數字,用藥與患者
Anatomy of an Epidemic: Magic Bullets, Psychiatric Drugs, and the Astonishing Rise of Mental Illness in America
www.dropbox.com/s/fs64w3tfikdiqry/精神病大流行.pdf
DSM-5精神疾病診斷準則手冊 (簡體)精神障礙診斷與統計手冊 DSM-5 (美國精神醫學學會)
https://bangqu.com/y3oL14.html
